요즘처럼 한국에서 원격진료에 대한 논의가 활발한 적이 있었던가. 필자가 디지털 헬스케어 분야에 본격적으로 뛰어든 시기가 2014년으로, 적어도 그 이후에는 필자의 기억으로 (비록 관련 의료법 개정에 대한 입법예고 등이 있기는 했지만) 지금처럼 이 논의가 활발하고 구체적으로 이뤄졌던 때는 없었던 것 같다.
언제까지고 논의에 한 걸음도 나아가지 못할 것 같았던 이 이슈가 다시 불거지게 된 것은 역시나 전대미문의 코로나19 판데믹 때문이다. 여러 포스팅과 영상을 통해서 알려드렸듯이 원격진료는 환자와 의사가 직접 대면하지 않고 진료를 할 수 있다는 장점 덕분에 미국 등 여러 국가에서 재평가 받고 있다. 관련한 규제, 보험 적용 등에 대한 수혜도 (어떤 경우는 한시적으로) 이어지고 있으며, 진료 횟수 등도 폭발적으로 증가하는 중이다.
한국에서도 지난 2월 말 전화진료를 코로나 상황에서 한시적으로 허용함으로써, 지금까지 이를 통해 26만 건 이상의 처방이 이뤄졌으며 코로나 시국이 계속되는 한 이 숫자는 더 늘어날 것이다. 정부는 ‘비대면 서비스의 활성화’를 전면적으로 내세우고 있으며, 여기에는 소위 ‘비대면 진료’로 통칭되는 원격진료도 포함되어 있다. 비록 최근 발표된 ‘한국형 뉴딜 정책’에서 원격의료가 제외되기는 했으나, 청와대 등 정부 측에서는 원격의료를 계속 적극적으로 추진하는 모양새다.
어차피 원격진료가 허용되기 위해서는 단순한 정책의 발표가 아니라 의료법이 개정되어야 한다. 이 문제가 21대 국회에서도 지금처럼 활발히 논의될지는 지켜봐야 하겠으나, 어쨌든 공은 입법기관인 국회로 넘어가게 되었다. 더구나 여당은 이번 총선에서 180석을 차지하는 압승을 거둠으로써, 만약 정부와 여당에서 원격진료를 위한 의료법 개정을 추진한다면 현실적으로 법을 개정할 수도 있는 여건이 갖춰졌다. 이러한 대외, 대내적인 변화로 인해, 원격진료의 허용에 대한 논의는 어느 때보다 뜨거워지고 있다.
논의가 시작되기 위해서는
필자는 최근에 여러 언론, 기업, 협회 등으로부터 ‘포스트 코로나’의 헬스케어에 대한 인터뷰, 강의, 자문 요청을 받고 있다. 그리고 그 중 대부분이 사실은 원격진료에 대한 것이다. 최근 며칠 동안 원격진료에 대한 인터뷰, 코멘트, 출연, 기고 등의 요청을 받은 것만 추려봐도, MBC, KBS, 중앙일보, 국민일보, 경향신문, 전자신문, 서울경제, 청년의사, 폴인, 아웃스탠딩 등이 있다. 모두 응해드리지는 못했고, 아직 기사가 안 나온 곳도 있지만 몇 가지는 아래에서 보실 수 있다.
- [MBC] [시선집중] “병원 대신 전화상담 13만명, 비대면 의료 문이 열렸다”
- [전자신문] [이슈분석]최윤섭 DHP 대표 “원격진료 금지냐 허용이냐 보다 넓은 범주 논의 필요”
- [청년의사] 코로나19로 주목받는 디지털헬스케어와 건강보험제도
- [중앙일보] 코로나 이후의 뉴 노멀, 헬스케어의 세 가지 새로운 트렌드
- [한국무역협회] 의료·헬스케어 산업의 현재와 미래
- [‘신과함께’ 삼프로tv] 한국에서 원격의료가 유독 논란이 되는 이유는 무엇인가? f. 최윤섭
이러한 인터뷰 요청에 응해드리기가 항상 망설여지는 이유는 지면과 시간의 제약 때문에, 원격진료와 관련된 이슈의 복잡성에 대해서 충분히 강조하지 못하기 때문이다. (또 한 편으로는 데스크의 의도에 따라 기사가 왜곡되기도 하고, 진행자의 역량에 따라 중요한 이야기를 하나도 못하고 시간만 낭비하는 경우도 있다.)
이 이슈의 복잡성에 대해서는 아무리 강조해도 지나치지 않다. 한국에서 원격의료는 너무도 복잡하고, 많은 이해관계자가 얽혀 있으며, 이해관계자들 사이의 견해차도 첨예하다. (이러한 상황은 한국 이외의 다른 많은 국가에서 원격의료의 합법화가 별다른 이슈가 안 되는 것과는 크게 대조적이다. 한국의 상황이 워낙 특수하므로, 이 상황 자체에 대한 연구도 있다고 들었다.) 더구나 실제로는 직접적으로 관계없는 이슈들까지 얽히고설켜서 진흙탕 논쟁으로 이어져서, 결국은 또 문제만 불거지고 아무런 진전은 없는 결과가 나오기도 한다.
더구나 원격진료 (혹은 원격의료)를 논의할 때에, 이 용어 혹은 분야에 대한 정의나 범주조차 제대로 갖춰지지 않은 채로 진행되는 경우가 많다. 즉, 서로 다른 종류의 원격의료를 놓고 이야기하거나, 허용 범위에 대한 상호 동의가 없는 채로 논의가 진행되는 것이다. 이런 경우, 결국 표면적으로는 원격의료에 대한 이야기를 하지만, 실제로는 서로 다른 이야기를 하는 형국이어서 합의점에 도달하기는 사실상 불가능하다.
(예를 들어, 지난 3월 매경의 이 기사를 잘 읽어보면 표면적으로는 원격의료에 대한 찬반의 입장에서 이야기하고 있다. 하지만 김미영 님은 만성 질환에 대한 원격 환자 모니터링을, 김대하 선생님은 전화 진료, 특히 초진의 경우를 가정하고 계셔서 논의의 범주가 서로 다르다. 두 주장 모두 서로 다른 가정하에서 충분히 설득력이 있는 주장들이다.)
단순한 허용 여부를 넘어
후술하겠지만, 원격진료 (혹은 원격의료)에는 다양한 종류가 있으며, 어떠한 방식으로 구현될지에 대해서도 다양한 변수가 있다. 예를 들어, 원격의료라는 것을 ‘누가, 누구에게, 언제, 무엇을, 어떻게’ 하는지 5하 원칙에 따른 각각의 변수에 채울 수 있는 다양한 선택지가 존재한다. 이 변수를 무엇으로 채우느냐에 따라서, 결과적으로 구현될 원격의료의 모습에는 많은 경우의 수가 존재한다. 원격의료의 세부 모델은 국가별로도 다르고, 심지어 미국에서는 주별로도 다르다.
그래서 단순히 원격진료를 허용할 것이냐, 금지할 것이냐의 여부만 놓고 논의해서는 결론에 도달하기가 어렵다. 얼마 전 모 방송사에서 원격진료의 찬반 토론에 나와달라는 요청을 받았을 때 들었던 생각도 이것이다. 이 이슈는 단순히 찬성, 반대의 입장에서 논의하기란 적절하지 않은 주제이고, ‘누가, 누구에게, 언제, 무엇을, 어떻게’ 하는지에 따라서 아예 찬성과 반대의 입장 자체가 바뀔 수 있다. 의료계나 산업계의 분들도 그러할 수 있고, 필자도 그러하다.
하지만 현재 정부 당국에서 이 이슈를 논의할 때에는 단순한 허용여부 정도만 논의될 뿐, ‘구체적으로 어떤 모델을’ 허용할 것인가, 허용한 이후에는 어떻게 할 것이며, 이를 위해 무슨 준비가 필요한지에 대한 논의는 별로 없어 보인다. 물론 필자가 이 논의에 직접 참여하고 있지 않기 때문에, 그런 논의가 있음에도 필자가 외부에서 미처 파악하지 못하고 있는 것일 수도 있다. 홍남기 경제부총리 겸 기획재정부 장관께서 필자의 졸저 ‘디지털 헬스케어‘를 공개적으로 추천하셨고 기재부 공무원들께 나눠드리면서 [1, 2] 원격의료에 대해 새롭게 논의를 하자고 하셨지만, 관련해서 이후로 주관 부처로부터 필자가 따로 의견 요청을 받은 적은 없다.
홍남기 기재부 장관께서 필자의 졸저를 추천해주셨다.
이 소식이 딱히 화제가 되거나, 책의 판매에 별다른 도움이 되지는 않았던 것 같지만.
이 글을 왜 쓰는가
그래서 이 글을 쓴다. 원격의료가 가지는 이슈의 복잡성에 대해서, 단순한 허용 여부를 넘어서 허용한다면 ‘어떻게’ 허용하는 선택지가 있으며, 허용한 이후에는 어떻게 할 것인가, 그리고 원격의료 이슈보다 더 근간에 있는 한국 의료의 근본적인 이슈는 어떻게 해결할 것인가에 대해서 지면에 제약을 받지 않고 쓰고 싶었다. 또한 관계 부처에서는 필자의 의견을 묻지는 않지만, 어떻게서든 문제의 해결에 도움이 될 수 있도록 의견을 전달하고 싶었다. 물론 알아서 잘하시고 있는데 필자가 지레 걱정하는 것일 수도 있을 것이다.
현재 허용을 옹호하는 쪽이나, 반대하는 쪽 모두 나름의 논리와 근거가 있다. 그리고 두 입장 모두 추가적으로 고려해야 할 사항들이 있다. 필자는 이 글을 통해서 양쪽 모두에게 생각할 거리를 제시하고 싶다. 의료는 복지이자 산업이며, 너무 많은 이해관계자가 있기 때문에 사회적 합의를 거치는 절차적 정의가 필요하다. 정부에서는 이런 이해관계를 도출하는 역할을 해야 하고, 이해관계자들은 이 이슈의 특수성을 다양한 측면 (의학적, 기술적, 재정적, 규제적, 산업적 특성 등등)을 이해할 필요가 있다.
필자도 이 모든 것을 이해하고 있는 것은 아니지만, 현재 상태의 양쪽 모두에게 생각할 거리 몇 가지는 더 제공해드릴 수 있을 것 같다. 참고로 필자의 기본적인 입장은 ‘지금 이대로 전면 허용은 반대한다’는 입장이다. 한국 의료의 ‘기저에 있는 근본적인 문제’들을 해결하지 않고, 지금 이대로 ‘무작정’ 허용하면 많은 부작용이 발생할 것이 불 보듯 뻔하기 때문이다.
‘기저에 있는 근본적인 문제’란 역시 의료전달체계와 수가 문제 등을 의미한다. 그리고 ‘무작정’이라는 의미는 아래에 설명하겠지만, ‘누가, 누구에게, 언제, 무엇을, 어떻게’의 5하 원칙이 전혀 논의되지 않거나, 아니면 이 5하 원칙이 모두 극대화된 채로 허용되는 것을 의미한다. 외국에서도 (적어도 필자가 아는 선진국 들에서는) 이 5하 원칙이 모두 극대화된 채로 원격진료가 시행되고 있지는 않은 것으로 보인다.
사실 이 이슈가 워낙 복잡해서 필자도 제대로 이해하고 있지 못한 것들이 많을 수 있다. 독자들은 이 글 역시 필자 본인이 이해하고 있는 범위 내에서 쓰는 것임을 주지해주시기 바란다. 그리고 여러 번 밝혔지만, 필자가 대표로 있는 디지털헬스케어파트너스(DHP)는 현재 한국에서 원격진료 서비스를 한시적으로나마 서비스하고 있는 메디히어 등의 스타트업에 투자했기 때문에 지분관계에 의한 이해 상충 관계(conflict of interest)가 있음을 다시 한 번 밝힌다.
원격의료, 원격진료, 비대면진료?
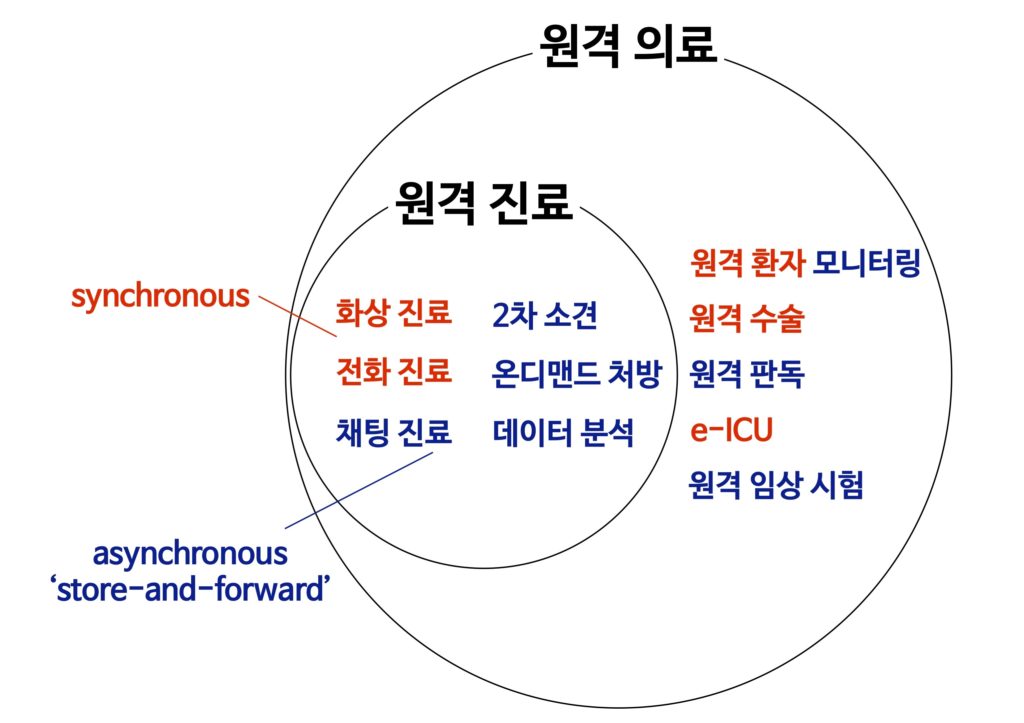
무엇보다 먼저 용어 정리부터 해보자. 일단 용어 정의부터 잘 하고 넘어가야 동일한 선상에서 논의가 가능하다. 필자가 저서와 다른 포스팅 등을 통해서 여러 번 강조했듯이, 먼저 원격의료와 원격진료부터 구분하는 것이 좋다. ‘의료’와 ‘진료’ 두 개념의 관계를 보면 알 수 있듯이, 원격진료가 원격의료에 포함되는 개념으로 보면 된다.
여기서 중요한 것은 원격진료에는 해당하지 않더라도, 원격의료에는 해당하는 개념이 있다는 것이다. 예를 들어, 원격 환자 모니터링 (remote patients monitoring)이 여기에 해당한다. 또한 원격 진료에도 단순히 화상전화 진료뿐만 아니라, 무척 다양한 모델들이 있다. 벤다이어그램으로 그려보면 아래와 같다. 이는 필자가 저서, 강의 등에서 항상 설명하는 개념으로, 아직 익숙하지 않으시면 아래의 글을 먼저 읽으시는 것을 권한다.
- “원격 의료 집중 해부” 시리즈
이러한 개념적인 관계는 공식적인 정의가 있는 것은 아니며, 필자가 다른 여러 전문가들과 의견을 나누면서 자연스럽게 정립하게 된 개념도이다. 물론 모든 사람이 동의하지 않을 수도 있겠으나, 나름대로 합리적인 구분이라고 생각한다. 꼭 이 개념 구분을 사용해야 하는 것은 아니지만, 앞서 강조한 대로 최소한 용어에 대해 어떤 식으로든 동일한 정의를 가져야 의미 있는 토론이 시작될 수 있다.
또 한 가지, 현재 정부는 ‘비대면 진료’라는 신조어(?)를 사용하고 있다. 이는 원격진료, 혹은 원격의료가 가지는 한국 의료계에서의 거부감 때문에 또(?) 새로운 용어를 만들어낸 것이라고 생각한다. 과거에도 한국에서는 ‘유헬스케어’와 같은 정체불명의 용어를 만들어내어, 사실상 원격의료를 대신하는 용어로 사용했던 적이 있다. 여기에 덧붙여, 최근에 기사로 나온 것처럼, ‘원격 의료’와 ‘비대면 의료’가 서로 다르다는 식의 말장난은 이 문제를 해결하기 위해서 하등의 도움이 되지 않는다는 점도 지적하고 싶다. 문제를 해결하고 싶다면, 본질을 회피하지 말자.
청와대 관계자는 이날 오후 기자들과 만나 ‘청와대 원격 의료 도입 방침에 시민사회계 반발이 있다’는 질문에 “현재 허용되고 있는 것은 원격 의료가 아니라 비대면 의료”라고 밝혔다.
아무튼, 비대면 진료는 문자 그대로는 상당히 모호한 용어이다. 필자 개인적으로 현재 정부가 사용하는 ‘비대면 진료’는 화상 통화 및 음성 통화 진료 + 원격 환자 모니터링 정도의 개념으로 이해하고 있다.
비대면 진료의 범위는 어디까지인가
개념적으로 비대면 진료라고 하면 더 넓은 범위에서도 논의할 수 있다. 최근에 필자가 봐도 너무 ‘과격한’ 주장을 한다고 다른 포스팅에서 소개한 NEJM의 아티클에서 논의되었듯이 원격의료(telehealth)를 넓게 보자면 단순히 화상 통화 기반의 진료 말고도, 챗봇, 인공지능 스피커, 웨어러블 디바이스 기반의 진료까지도 확대해서 이해할 수 있다. (NEJM 아티클의 원문에서는 telehealth라는 표현을 쓰고 있으나, 맥락을 보면 ‘비대면’으로 이뤄지는 모든 디지털 헬스케어를 포함한다고 볼 수 있다.) 최근에는 이를 지칭하여 자동화된 케어(automated care)라는 용어도 미국에서 나오고 있다. 사실 이렇게 하는 것도 모두 ‘비대면’ 이고, ‘진료’의 영역에 속한다고 볼 수 있으니, 개념적으로는 비대면 진료다.
대표적인 예로, 영국의 스타트업 바빌론 헬스(Babylon Health)를 보자. 바빌론은 인공지능 챗봇 기반의 진단 플랫폼이다. 인간 의사의 개입 없이 인공지능이 채팅 기반으로 증상 등을 입력받아서 가능성 있는 진단명을 알려주는 서비스이다. 바빌론 헬스는 영국 NHS와 함께 일하고 있으며, 최근 중기부가 좋아하는 기업가치 $2B 이상의 유니콘 스타트업이다.
바빌론 헬스의 GP at Hand라는 서비스를 통해서 영국 환자들은 챗봇으로 선별 진단을 먼저 받고, 이를 기반으로 대면진료를 하거나, 혹은 원격진료 등으로 연계가 가능하다. 참고로 바빌론 헬스는 몇 년 전 GP at Hand가 일반적인 의사보다 환자 선별을 더 잘한다는 주장을 (상당히 빈약한 연구 디자인에 기반하여) 했다가 거센 역풍을 맞기도 했다. 2018년 무려 Lancet 에 이러한 주장을 반박하는 레터가 실렸을 정도다. 바빌론헬스의 정확성에 대한 논란은 최근까지도 계속되고 있지만, 어찌 되었건 이러한 챗봇 기반의 진료 역시 의사와 대면해서 이뤄지지 않으므로 ‘비대면 진료’라고 할 수 있다. 챗봇에 기반한 증상 체크나 문진을 제공하는 시도는 바빌론 이외에도 다수가 존재한다.
더 나아가서 구글 홈이나, 아마존 알렉사 등의 인공지능 스피커로 문진이나 선별 진료를 받는다면 이 역시 개념적으로는 ‘비대면 진료’라고 할 수 있다. 코로나19에 활용되는 디지털 헬스케어 포스팅에서 실제로 미국에서 구글과 아마존 등의 인공지능 스피커가 이러한 목적으로 활용이 시도되었다는 것을 소개한 바 있다.
하지만 현재 정부가 이야기하는 비대면 진료가 이런 개념까지 포괄하는 것으로는 보이지 않는다. 필자는 용어를 명확하게 사용하는 것을 선호해서, 정부나 관계부처에서도 정책을 의도하는 바에 따라서 원격진료, 원격 환자 모니터링 등으로 (한국에서 따로 만들어낸 유헬스케어, 스마트 헬스케어 이런 정체불명의 용어 말고) 글로벌에서 통용될 수 있는 명확한 용어를 사용하는 것을 권하고 싶다.
원격의료의 5하 원칙: 누가, 누구에게, 언제, 무엇을, 어떻게
이 글을 쓰는 핵심적인 이유 중의 하나이다. 원격의료, 혹은 원격진료에 대한 허용 범위와 방식을 어떻게 정의할지에 대한 논의가 필요하다. 필자는 원격의료가 어떻게 구현될지에 대해서, ‘누가, 누구에게, 언제, 무엇을, 어떻게’ 제공하는지의 다섯 가지 변수가 있다고 생각한다. 이를 편의상 ‘원격의료의 5하 원칙’이라고 부르자. (사실은 몇 가지가 더 있지만, 글의 후반부에서 추가로 설명하기로 하고 일단 이 ‘5하 원칙’에만 집중해보자)
이 다섯 가지 변수가 채워지는 방식에 따라서, 구현되는 원격진료의 ‘경우의 수’는 매우 다양하다. 각각의 ‘경우의 수’ 마다 구현되는 원격진료의 방식은 크게 다르며, 이에 따라 의료 시스템, 의료진, 환자 등에 미치는 변화 역시 크게 달라진다. 원격의료가 허용된 외국의 경우에도 세부적으로 이 5하 원칙이 설정된 방식은 저마다 다르다는 것을 알 수 있다.
여러 번 강조한 대로 원격의료, 혹은 원격진료의 개념에도 논의 당사자 간의 상호 합의가 필요하지만, 더 나아가서는 이러한 허용 범위나 방식에 대한 세부적인 논의는 더욱 중요하다. 원격의료 이슈를 논의하는 사람마다 이 ‘5하 원칙’에 대해서 나름의 방식을 상정해두고 임한다. 하지만 가능한 경우의 수가 너무 많기 때문에, 실제로는 세부적으로 서로 다른 방식으로 구현된 원격의료를 머릿속에 상정하고 있는 경우가 많다. 이러한 경우 역시 논의의 진전이 쉽지 않다.
누가
누가 원격의료를 제공할 것인가부터 보자. 가장 극단적으로는 한국의 ‘모든’ 의사가 하는 옵션부터, 의료전달체계에 따라 1, 2, 3차 병원을 기준으로 제한을 두거나, 또 환자의 거주지 등에 따른 지역별로 제한을 둘 수도 있다. 더 나아가서, 한국에는 주치의 제도가 없지만, 주치의 제도에 기반하여 지역의 1차 병원의 지정된 주치의에게만 원격진료를 받게 할 수도 있다.
이 변수는 여러 이유로 국가별로 차이가 있다. 예를 들어, 미국 같은 경우는 주(state)별로 의사 면허가 나오기 때문에 원칙적으로 해당 주의 환자에게만 원격진료를 제공할 수 있다. (참고로, 이 원칙은 원격의료 앱 내에서 잘 지켜지지 않는 경우가 있다. 또한 COVID-19 상황에서 주별로 다른 주의 의사 면허를 한시적으로 인정하는 경우가 생기고 있기도 하다. 주별로 의사 면허를 인정하는 제도는 미국의 역사와도 관련이 있는데, 미국 남북 전쟁(civil war) 때 생긴 제도가 지금까지 남아 있는 것이다.)
현재 한국에서 코로나19 때문에 한시적으로 허용된 상황에서는 ‘모든’ 의사가 원격의료를 제공할 수 있게 되어 있다. (필자는 이 한시적 허용에 대해서 세부적인 원칙이 전혀 없다는 점에 대해 관계 당국이 매우 무책임했다는 점을 지적한 바 있다. 그 대표적인 것이 ‘누가’, ‘누구에게’ 원격진료를 제공할 수 있는지에 대한 원칙 없이, 이를 의사, 약사, 환자에게 떠넘겨버렸다는 점이다.) 이렇게 ‘모든’ 의사가 원격의료를 제공한다면 의료계에서 논의하는 의료전달체계의 혼란, 대형병원 쏠림 현상의 심화, 닥터쇼핑 문제의 악화 등을 초래할 수 있다. 따라서, 의료전달체계를 기준으로 하거나, 지역별 기준 등을 기반으로 기존의 의료 시스템에 미치는 영향을 최소화할 수 있는 방안을 강구해야 한다.
또한 코로나19와 같은 감염질환을 대비하는 측면이 강하다면, 결국 지역별로 원격진료를 제공한다는 원칙을 세울 수도 있다. 여기에 지역은 어떤 세부적인 기준으로 나눌 것인가, 지역 내에서는 누가 (같은 동네에 있는 의사라면 아무나?) 할 것인가 등에 대한 보다 세부적인 기준이 필요할 것이다. 결국 ‘누가 원격의료를 제공할 것인가’의 문제는 의료전달체계와 따로 떼어놓고 논의하기 어렵다. 현재 한국의 원격의료 논의에 가장 큰 문제 중의 하나가 의료전달체계에 대한 이슈가 빠져 있다는 점이다. 이 의료전달체계는 (원격의료를 차치하고서라도) 매우 중요한 이슈이기 때문에 아래에서 별도로 이야기해보도록 하겠다.
더 나아가서, 원격의료를 할 수 있는 의사의 자격요건을 따로 만들 수도 있다. 원격이라는 환경이 대면에 비해서 상당히 제약적이고 다르므로, 이러한 조건에 맞는 별도의 진료 기준이나 전문성이 필요할 수도 있다. 의학의 역사를 보면, 기술의 발전에 따라서 의학에도 새로운 전공, 혹은 세부 전공이 만들어지기도 했다. 이처럼 통신 기술에 따른 의학의 교육 과정이나 전공의 변화도 필요할 수 있다. JAMA 등에서 이러한 의견이 제기된 바 있는데, 여기에 대해서는 아래의 ‘원격의료 전문의를 만든다면’ 파트에서 별도로 다루도록 하겠다.
누구에게
누구에게 원격의료를 제공할 것인가도 중요하다. 이 부분도 가장 극단적으로는 한국의 ‘모든 환자’에게 제공하는 옵션부터, 만성질환, 호흡기 질환 등의 일부 질병으로 국한하거나, (병원이 위치하는) 지역별로 구분할 수도 있다. 더 제한적으로는 국내에서도 시범사업을 여러 번 해온 바와 같이 도서산간지역 같은 격오지, 군부대, 원양어선 등으로만 국한할 수도 있다.
미국에서는 딱히 대상 환자에 구분을 두고 있는 것 같지는 않지만, 무엇보다 의사 면허가 주별로 발급되기 때문에 해당 주의 주민에게만 (대면진료뿐만 아니라) 원격진료를 제공할 수 있다.
일본에서는 1997년 의사-환자 간 원격의료를 처음으로 허용할 때, 도서벽지 환자 및 9가지 만성질환 (재택 당뇨병 환자, 재택 고혈압 환자, 재택 천식환자, 재택 산소요법을 하고 있는 환자, 욕창있는 재택 요양환자, 재택 뇌혈관 장애 요양환자 등)에 대해 원격의료가 가능하도록 제한했다. (일본은 이후 2003년, 2011년, 2015년 세 차례 고시를 통해서 원격의료의 허용 범위를 단계적으로 확대해나갔으며, 2015년에는 전면적으로 허용하게 되었다.)
언제
언제, 즉 어떤 상황에서 원격의료를 제공할 것인지도 보자. 일단 ‘항상’ 할 수도 있다. 아니면 초진과 재진을 구분할 수도 있다. 더 제한적으로는, 이렇게 판데믹이 올 때마다 한시적 허용을 반복하는 방법도 있을 것이다.
많은 국가에서는 ‘항상’ 허용하는 방법을 활용한다. 일부 국가나 지역에서는 초진과 재진을 구분해서 허용하는 경우도 종종 있다. 원격진료는 대면진료에 비해서 당연히 제한적이며 리스크가 상대적으로 더 높을 수밖에 없다. 이에 관해, 재진부터만 원격으로 허용하는 방식을 택하는 것이다. (이를 앞서 설명한 ‘누가’와 연관 지을 수도 있다. 초진을 대면으로 진행한 의사만, 해당 환자를 재진을 원격으로 진료할 수 있게끔 하는 것이다.)
미국은 대부분의 주에서 원격진료가 초진과 재진에 대한 구분 없이 허용되지만, 예외적으로 텍사스 주에서는 재진만 허용된다. Texas Medical Board는 2015년 이러한 규제를 통과시켰다. 이 결정에 따르면 해당 환자와 기존에 대면하여 진료한 적이 없으면 진단이나 처방을 못 하도록 되어 있다.
“The decision bans physicians from making diagnoses or prescribing drugs via telephone or the Internet for any patient they do not have a previously existing, in-person relationship with.”
이 때문에 미국 최대의 원격진료 회사인 텔라닥도 2015년 상장 당시, Form S-1 서류에서 텍사스 주에서는 사업을 영위하지 못하고 있다는 것을 밝히기도 했다.
또한 일본도 초진은 대면진료를 원칙으로 하고, 재진부터만 원격진료를 허용하고 있다. (일본에서는 주로 ‘온라인 진료’라는 용어를 사용한다.) 다만, 최근 코로나 판데믹에서 일본은 한시적으로 초진도 원격으로 가능하도록 제한을 풀기도 했다. 참고로, 필자가 일본어를 할 줄 몰라서, 일본 관련한 현황에는 정확한 파악이 어렵다는 점도 고려해주시기 바란다. 일본의 경우 재진부터 원격으로 가능하다고 알려져 있지만, 2015년 일본의 원격진료의 전면 허용에 대한 보건산업진흥원 자료를 보면, 포켓닥터 앱에 대한 설명 부분에서, “24시간 365일 언제든 의사와 화상상담할 수 있는 ‘즉시 상담 서비스’” 등에 대한 설명도 있어서 좀 더 파악이 필요한 듯 보인다.
또한 최근 국회도서관에서 발간한 원격진료 관련 보고서를 보면, 일본의 경우 초진 후 6개월 이상 매월 동일한 의사에게 대면진료를 받았거나, 최근 1년 동안 6회 이상 통원한 환자를 대상으로 한다고 한다. (지난 4월 의료 수가 개정에 의해서 6개월이 3개월로 완화될 가능성이 있다.) 또한, 최근 청년의사와 인터뷰한 일본의 마취과 전문의 박광업 선생님에 따르면, (코로나 이전에는) “6개월 이상 대면진료를 받았던 환자에 한해서 고혈압 등 만성질환만을 대상으로 온라인 진료가 이뤄졌다”라는 언급도 있다. 단순히 대면 진료를 한 번 하면 이후에는 원격으로 할 수 있다기보다, 일정 기간 동안 대면 진료를 통해 만성질환 환자의 상태를 충분히 파악한 다음 원격으로 진료를 진행하는 방식을 의미하는 것 같다.
무엇을
다음으로, 구체적으로 무엇을 할 것인가에 대해 살펴보자. 어떠한 방식으로 의료 행위를 전달하는지에 따라서 기본적으로 아래와 같이 두 가지를 구분해서 생각해볼 수 있겠다. 현재 정부에서도 고려되는 것이 실질적으로는 이 두 가지라고 볼 수 있으며, 이 두 가지는 반드시 별도로 구분해서 논하는 것이 좋다. 단적으로 미국에서도, 이 두 가지에 대한 수가도 별도로 책정되어 있으며, 코로나에 따른 규제적 변화도 두 가지는 별개로 진행되고 있다.
- 음성/화상전화 진료: 대면으로 이뤄지던 진료행위를 음성/화상 전화를 기반으로 진행
- 원격 환자 모니터링: 커넥티드 디바이스(체온계, 혈당계, 혈압계, 심전도계 등)로 측정된 데이터를 병원으로 전송하여 모니터링
더 나아가, 원격으로 의료 행위, 진료에 해당하는 행위를 할 때, 어떤 ‘수준’까지 허용할 것인지에 대해서도 논의가 필요하다. 이것도 여러 기준으로 나눌 수 있는데 아래와 같이 나눠볼 수도 있을 것 같다. (이 구분에 대해서는 필자가 참석했던 규제 샌드박스 회의 자료에서 언급된 것을 참고하였으며, 구분 뒤의 설명은 필자가 추가한 것이다.)
- 단순 모니터링 / 병력 청취: 단순히 데이터를 측정하거나, 병력을 듣는 수동적인 역할만 한다
- 내원 안내: 병원에 내원해야 할지 여부는 알려줄 수 있다
- 환자 교육 / 상담: 건강에 대한 상담을 진행하고 지침 정도를 알려줄 수 있다. 진단/처방은 불허.
- 진단 / 처방: 질병을 진단하고 처방전까지 보내줄 수 있다
또한, 위의 네 가지 구분이 의료 행위에 해당하는지 여부도 따져볼 필요가 있을 수도 있다. 예를 들어, 단순히 데이터를 보내거나, 병원에 내원해야 할지 여부를 결정하거나, 환자를 교육하고, 건강 상담을 제공하는 것이 법적으로 의료 행위에 해당하는지의 여부에 대해서는 추가적인 해석이 필요할 수 있다.
다만, 미국 등 원격의료가 활발한 대부분의 국가에서는 진단 및 처방까지 허용되고 있으며, 내원 안내나 환자 교육 정도까지로만 한정하는 경우는 보지 못했던 것 같다. (필자가 파악하지 못한 것일 수도 있으며, 독자들이 아시는 바가 있으시면 댓글 등으로 알려주시면 좋겠다.)
또 한 가지, 원격으로 진단/처방을 내리기 어려운 경우는 내원이 필요하다는 안내를 반드시 하는 원칙이 필요하다. 추후 ‘질 관리’ 부분에서 언급하겠지만, 원격진료의 한계를 보완하기 위해서 이러한 질 관리 원칙, 혹은 가이드라인의 제정과 준수가 꼭 필요하다. 특히, 미국의 경우에도 JAMA 등에 보고된 바에 따르면, 필요한 경우 대면진료를 권고하는 등의 진료 가이드라인이 잘 지켜지지 않는 문제를 보이고 있다.
어떻게
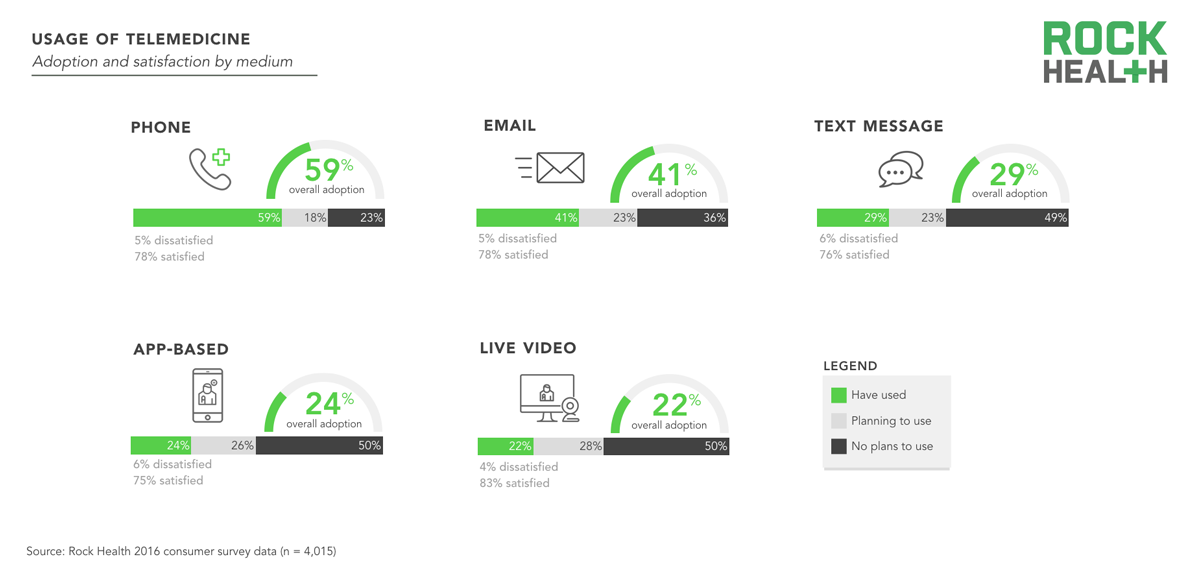
흔히 원격의료, 원격진료라는 표현을 들으면 ‘화상 채팅’을 떠올리지만, 실제로는 상당히 다양한 채널을 통해서 구현될 수 있다. 원격의료에는 원격 환자 모니터링이나, 원격 수술 같은 부분도 포함될 수 있다. 더 나아가, (원격의료의 부분집합인) 원격진료에 대해서만 하더라도 음성 전화, 화상 전화, 채팅, 이메일 등을 통해서 진행할 수 있다.
2016년 Rock Health의 조사 결과를 보면, 미국에서는 화상 전화보다, 오히려 음성 전화, 이메일, 텍스트 메시지 등을 사용해본 사람들이 더 많았다. 지난 몇 년 동안 스마트폰 카메라, 통신 속도 등에서 여러 발전이 있었으며, 2015년 텔라닥의 상장 이후로 미국에서 시장이 더욱 커졌으니 (특히, COVID-19을 고려한다면) 이 조사 결과는 지금은 다소 다르게 나올 수 있다. 하지만 다양한 채널을 통해서 전달할 수 있다는 것 자체는 알 수 있다.
참고로 화상 전화, 음성 전화가 아닌 채팅을 중심으로 원격진료 서비스를 제공하는 곳도 있다. COVID-19 때문에 기사에도 자주 이름이 등장하는 98point6 라는 시애틀 기반의 원격진료 스타트업은 채팅이 기본이다. 처음에는 챗봇을 통해 자동 문진을 하고, 이 내용을 의사에게 전달하여 채팅으로 진료를 진행하는 방식이다.
더 나아가, 진료기록이나, X-ray 등의 의료 영상, 혹은 병리 데이터를 병원으로 보내어 2차 소견을 받을 수도 있고 (MGH나, 클리블랜드 클리닉 등의 대형 병원에서 이런 서비스를 제공하기도 한다), 혹은 스마트폰 앱 내에서 심전도, 피부 사진 등에 대한 판독을 원격으로 받아볼 수도 있다.
더 나아가서 스마트 디바이스, 커넥티드 디바이스 (체온계, 혈압계, 혈당계, 심전도계 등등), 웨어러블 (심박수, 호흡수, 체온 등등) 등을 이용할 수도 있다. 원격 환자 모니터링에 대해서는 어떤 방식으로든 데이터를 측정하기 위한 디바이스를 활용해야 하며, 화상/음성 전화 진료 시에도 이러한 기기를 이용할 수 있다.
더욱 tech-savvy 하게 간다면, 여기에 인공지능, 챗봇 등을 이용할 수도 있다. 예를 들어, 화상 진료를 시행하기 전에 이미 챗봇을 통해서 기본적인 문진, 병력청취 등을 끝내놓는 것이다. 챗봇을 통한 데이터가 이미 정리되어서, 진료 시작 전에 의료진에게 전달되면, 의사는 진료 시에 시간을 더 아껴서 효율적으로 진행할 수 있다. (앞서 언급했듯이 98point6는 챗봇을 통해 이러한 사전 문진 기능을 이미 활용하고 있으며, 바빌론 헬스는 그 정도에 그치지 않고 챗봇이 진단명까지 알려준다.)
문제는 바로, 의료전달체계
앞서 언급한 ‘원격진료의 5하 원칙’ 중에 가장 중요한 것을 꼽으라면 역시 ‘누가’, ‘누구에게’ 할 것인가를 들 수 있다. 여기에 바로 의료전달체계가 결부된다. 앞서 언급했듯이 원격진료를 시행하는 대부분의 국가에서 ‘누가’, ‘누구에게’의 두 가지 변수가 ‘모든 의사가’, ‘모든 환자에게’ 로 구현되는 경우는 별로 없는 것 같다. (필자가 살펴보지 못한 경우가 있을 수도 있고, 또 원격진료에 대한 명확한 규정이 없는 국가도 있다는 것을 고려하자.) 그 이유는 원격진료를 하는 방식이 해당 국가의 의료전달체계와 결부되어 있는 경우가 많기 때문이다.
원격의료를 이야기하기에 앞서 해결이 선행되어야 하는 대표적인 한국 의료 시스템의 근본적인 문제가 바로 의료전달체계다. 의료전달체계는 병의원과 종합병원 등의 역할을 구분하여, 환자들이 먼저 병의원을 거친 다음 필요한 경우 종합병원으로 가도록 하는 시스템이다.
하지만 한국에서는 의료전달체계는 유명무실하다. 환자가 1차 병원을 거치지 않고, 3차 병원으로 바로 갈 수 있다. 이는 결국 동네 의원과 수도권 상급종합병원이 경쟁하는 기형적인 구조를 낳고 말았다.
특히 기존에도 물리적인 제약이 있음에도 환자들의 수도권 등의 대형병원 쏠림 현상이 문제가 되는 상황에서, 물리적인 제약이 사실상 없어지는 원격진료가 ‘누가’, ‘누구에게’ 할 수 있는지 불명확한 채로, 혹은 과도한 범위에서 허용되면 일선 1차 병의원들이 큰 피해를 볼 수 있다. 필자가 이해하기로는 이것이 의료계에서 원격진료의 허용을 반대하는 가장 큰 이유 중의 하나이다.
필자는 원격진료의 허용 여부를 따지기에 앞서, 한국의 의료전달체계가 먼저 정비되어야 한다고 생각한다. (사실 현재 한국에는 의료전달체계라는 것이 없는 것과 마찬가지이므로 ‘정비해야 한다’라는 표현보다 ‘구축해야 한다’는 것이 맞을지도 모르겠다.) 경증 질환은 1차 병원에서, 중증도가 높아질수록 2, 3차 병원에서 진료하는 시스템이 갖춰져야 한다.
이렇게 의료전달체계가 갖춰지면 원격진료에 대한 부분도 특히, ‘5하 원칙’에 대한 선택지도 상당 부분 명확해질 수 있고, 의료계의 반발도 지금보다는 적어질 수 있지 않을까 한다. 1차 의료기관과 3차 의료기관의 역할이 명확하게 구분된다면, 원격진료를 제공하는 주체도 이 구분에 따라서 차별화할 수 있다. 예를 들어, 경증질환은 1차 병원만 진료하도록 의료전달체계가 정비되어 있다면, 당연히 대면이든 원격이든 경증 질환에 대한 진료는 1차 병원만 제공할 수 있게 될 것이다.
최근에도 그렇고, 과거에도 ‘원격진료를 1차 병원만 할 수 있도록 허용하겠다’는 정부의 안을 의료계가 불신하는 것도, 결국에는 3차 병원으로 확대가 되지 않을까 하는 우려에서라고 알고 있다. 만약 의료전달체계가 확실하게 정비 혹은 구축된다면 이런 걱정도 줄어들 수 있지 않을까.
사실 원격진료의 혀용여부와는 별개로, 의료전달체계는 그 자체로 개선되어야 할 중요한 이슈이다. 하지만 이 역시 현실적으로 많은 난관이 있다. 이 이슈에서는 의료계 내에서도 서로 다른 이해관계에 따른 다른 목소리가 존재하며, 환자들의 입장에서도 이견이 있을 수 있다. (어떤 환자의 경우 ‘나는 감기에 걸려도 수도권 대학병원의 진료를 꼭 받아야겠다. 국가가 그 자유를 왜 침해하는가’ 라고 할 수 있다.) 또한, 여기에는 수가 문제도 결부될 수밖에 없다. 저수가의 한국 의료에서는 결국 박리다매식으로 환자를 ‘많이’ 볼 수밖에 없기 때문에 수가의 개선 없이 단순히 의료기관들이 역할만 구분하는 것도 어불성설이다.
이는 어른들의 사정이 난무하는 이슈이고, 결국 고양이 목에 누가 방울을 달 것인가의 문제다. 고양이 목에 방울을 누가 달아야 할까에 대한 답은 정해져 있다. 첨예한 이해관계를 조율하고, 표면적인 이슈의 해결에 앞서 근본적인 문제부터 해결해야 하는 주체는 당연히, 정부이다.
커뮤니티 케어
여기에 추가적으로 ‘커뮤니티 케어’나, ‘주치의 제도’와 같은 더욱 복잡한 문제들을 논할 수도 있다. 커뮤니티 케어(community care)는 1960년대 초 영국에서 도입된 지역사회 돌봄 프로그램이다. 이는 커뮤니티를 중심으로 돌봄을 제공하는 서비스 체계로, 노인 수용 시설을 줄이는 대신 가능한 자신이 살고 있는 집에서 생활살 수 있도록 지역사회와 국가가 도와주는 정책이다. 커뮤니티 케어에 대해서는 서울의대 예방의학교실 홍윤철 교수님께서 최근에 출간하신 저서 ‘팬데믹’을 읽으면서 많이 배웠는데 (관심 있으신 분은 일독을 권한다), 이 책에는 커뮤니티 케어에 대해서 아래와 같이 설명한다.
커뮤니티 케어는 병원을 방문하는 외래 환자 및 입원 환자의 관리뿐만 아니라, 복지 시설, 가정 방문 관리 서비스, 그리고 이웃 간의 상호 지원 활동까지 통합하여 관리한다. 핵심적인 내용은 가정을 기반으로 관리하는 것으로 가족이나 동거인 또는 자원봉사자가 가벼운 장애를 가진 노인을 돌볼 수 있도록 장려한다. 중증질환이나 장애가 있는 사람들이 의료 및 복지 전문가의 관리를 필요로 하는 경우에도 가급적 집에서 치료를 받도록 권장하고, 의료 및 복지 시설은 필요한 경우에만 이용하게 한다.
고령 환자들이 커뮤니티를 기반으로 가능하면 자택에서 치료를 받을 수 있게 한다면 이 부분에서도 원격진료가 보조적으로 병행되는 방식으로 구현될 수 있다. (‘팬데믹’에도 원격진료 이야기가 나오는데, 홍윤철 교수님은 필자가 앞서 이야기한 원격진료의 개념이나 범주와는 또 조금 다르게 정의하고 계신다. 여러 번 강조하지만 동일한 정의를 가지고 이야기하는 것이 논의의 출발점이다)
커뮤니티 케어나 주치의 제도와 같은 주제는 필자가 아직 파악하지 못한 부분이 많아서 이 정도 수준에서 언급하는 것이 좋을 것 같다. 다만, 원격진료, 특히 감염병에 대응하거나, 만성질환 환자를 관리하기 위한 목적의 원격진료라면 지역을 기반으로 하는 것이 필요하다는 점은 강조하고 싶다. 만약 만성질환 환자에 대해 초진은 대면 진료, 재진부터는 원격진료를 허용한다고 할지라도, 결국 기존에 진료하던 의사가 계속 진료를 해야 하며, 필요시에는 환자가 병원으로 쉽게 내원할 수 있어야 한다. 이런 측면에서 원격 모니터링도 결국 지역을 기반으로 작동하는 것이 합리적이라고 생각한다.
조금 더 나아가면, 이런 지역 기반의 원격의료는 감염 질환 모니터링이나 대응 체계와도 결부 시켜 이야기할 수 있다. 커넥티드 기기나, 웨어러블, IoT 기기를 통해서 인구 수준에서 건강 상태를 모니터링을 한다든지 하는 부분이다. 하지만 국내에서 현재 이 정도의 수준까지 논의되고 있는 것은 아니므로 이 정도만 언급하겠다. 다만 기술적으로는 충분히 가능하다는 점도 언급해두겠다. 관련해서는 웨어러블, 빅데이터 등을 활용하여 COVID-19의 감염 추이를 설명한 이 포스팅을 참고하도록 하자.
수가는 어떻게 할 것인가
어려운 문제는 더 있다. 바로 수가 문제다. 저수가는 한국 의료 시스템의 고질적인 문제다. 앞서 언급한 의료전달체계와 마찬가지로, 수가는 원격의료와 별개로 놓더라도 그 자체로 너무도 중요한 이슈이다. 또한 원격의료도 결국 진료 행위를 동반하므로, 수가 문제에서 자유로울 수 없다.
사실 수가와 관련한 부분은 세부적으로 들어가면 매우 복잡하기 때문에 필자도 파악하지 못한 부분이 많을 수 있다. 필자가 이해하고 있는 범위 내에서 개념적인 부분과, 특히 미국의 사례를 위주로 설명을 해보려고 한다. 이 부분에 대해서는 부정확할 수도 있으니, 보충 의견이나 이견이 있으신 분은 남겨주셔도 좋다.
다만 현재 국내에서 한시적으로 허용된 전화 진료에 대해 한시적으로 신설된 ‘전화 상담 관리료’ 정도의 단순한(?) 방식보다는 훨씬 정교한 모델이 필요할 것이다. 최근에 신설된 ‘전화 상담 관리료’는 환자의 본인부담금이 전면 면제되는 다소 이상한 방식이고 (안 받은 것인가, 못 받는 것인가? 그 이유는?), 의원급 의료 기관의 ‘적극적 참여’를 장려하기 위한다는 목적도 여러 측면에서 재고해볼 여지가 있다. (원격의료를 허용한다는 것과, 장려한다는 것은 완전히 다른 차원의 이야기다)
일단 수가에 대해서는 대면진료와 비교하여, 아래와 같이 기본적으로 세 경우를 상정할 수 있을 것이다.
- 대면진료보다 더 준다.
- 대면진료보다 덜 준다.
- 대면진료와 동등하게 준다.
대면진료보다 수가를 더 주는 경우
이 중에서 먼저 ‘대면진료보다 더 주는’ 경우를 이야기해보자. 어떤 플랫폼에서 어떤 방식으로 진료하느냐에 따라서 달라지겠지만, 원격진료를 하는 경우 대면진료보다 의료진의 추가적인 노력이 들어갈 수 있다. 현재 정부의 안을 보면, 기존 진찰료 100% 외에 전화 상담 관리료 30%가 별도 수가로 산정된다. 이에 대해서 김강립 중앙재난안전대책본부 1총괄조정관(보건복지부 차관)은 “의료기관 의견수렴 결과 전화 상담·처방은 기존 대면진료보다 난이도가 높고, 별도 인력과 추가 장비가 필요한 것으로 분석됐다” 라고 언급했다.
이러한 측면에 대해서는 대면 진료 대비 원격진료에 의료진의 노력이 얼마나 추가되는가, 그 추가되는 부분에 대한 보상이 30%의 별도 수가를 주는 것이 적정한가 등이 고려되어야 할 것이다. 최근에 필자의 한 의사 페친께서 원격진료에 대한 경험을 공유해주신 것을 인상 깊게 보았는데, 의외로 환자 확인 (신환 여부, 주민번호, 주소, 수신자 조회 등 확인), 약국 이름과 팩스 번호 확인 및 조회, 처방전의 팩스 전송 혹은 업로드 등의 진료 외의 업무에 소요되는 프로세스에 부담이 크다고 한다.
이런 부분에 대해서는 앞서 언급한 대로 원격진료를 중개하는 플랫폼에서 이러한 행정적 요소를 얼마나 지원하느냐에 따라서도 로딩이 달라질 수 있다. 사실 환자 확인, 처방전 전송 등의 프로세스를 지원하는 것이 기술적으로는 그다지 어려운 일은 아니기 때문에 (지금은 준비가 덜 되었다고 하더라도) 장기적으로는 로딩이 많이 줄어들 것으로 생각한다.
대면진료보다 수가를 더 주는 경우라면 결국 이슈는 재원이 될 것이다. 즉, 국민건강보험으로 원격의료에 추가적인 보상을 해줄 수 있는 재원이 있는지, 왜 해줘야 하는지, 해주는 것이 과연 바람직한지의 이슈도 제기될 수 있다.
대면진료보다 수가를 덜 주는 경우
또한 ‘대면진료보다 덜 줘야 한다’고도 주장할 수 있다. 원칙적으로 수가 책정은 비용 대비 효용이 중요한 기준이다. 그런데 원격진료는 대면진료 대비 한계가 많으므로, 대면 진료에 비해서 비용 대비 효용이 크지 않다면 수가를 더 적게 줘야 한다고 (혹은 더 주기는 어렵다고) 주장할 수도 있다. 예를 들어 원격으로 진료는 했지만, 원격이라는 한계 때문에 진단은 내리지 못하는 등의 상황이 발생할 수 있다. 이런 경우 내원을 해야 한다면 비용 대비 효용이 줄어들 가능성이 있다. 다만, 앞서 언급한 대로, 이는 원격 진료의 5하 원칙을 어떻게 설정하느냐 (초진/재진, 만성질환 진료 등등)에 따라서 달라질 수 있다.
한 가지 언급해야 할 점은 이 지점이 미국과의 차이가 큰 부분이다. 미국은 일단 기존의 의료비가 매우 비싸다. GDP의 20%가 의료비로 소모되는 지경이니, 의료와 관련한 모든 이슈에 의료 비용 절감이 지상 과제로 등장한다. 또한 땅이 넓어서 의료기관과 물리적 접근성이 떨어지므로 환자에게도 시간적, 경제적 부담이 있다. 또한 접근성이 낮아서 병원 예약을 꺼리거나, 노쇼를 하게 되면서, 질병에 대한 진단이 늦어져서 일찍 진료를 받았으면 호미로 막을 수 있었을 것을, 뒤늦게 진료를 받아서 가래로 막는 경우가 있다.
이런 경우를 모두 고려한다면 조기에 원격으로 하는 것이 의료 비용을 절감하는 효과가 ‘미국에서는’ 있을 수 있다. (우버 헬스 등을 운행하는 것도 이러한 논리다. 교통편이 없어서 병원에 가기를 꺼리는 환자들에게 교통편을 제공함으로써, 나중에 있을지도 모를 큰 의료비 발생을 줄이자는 것이다)
하지만 한국은 다르다. 이미 한국은 최저가로, 혹은 원가 이하로 의료 서비스가 제공되고 있다. 이러한 상황에서 어떤 식으로든 기술이 활용되게 되면 추가적인 비용이 발생할 수밖에 없다. (이것이 바로 한국의 디지털 헬스케어의 딜레마인데, 뭐라도 새로운 것을 하면 결국 비용이 발생하기 때문에, 지금보다는 비용이 올라간다. 그러므로 “새로운 것을 아무것도 하지 않는 것이 가장 저렴하다” 는 논리가 성립된다.) 더구나 원격은 대면에 비해서 효과가 적을 수밖에 없으므로, 비용은 올라가고 효과는 제한적인 상황이 발생할 수 있다.
특히 원격의료에 따른 닥터 쇼핑의 문제가 발생한다면 의료비가 크게 상승할 수 있다. 관련된 제약이 별도로 없다면, 환자는 집에 앉아서 전국의 의사들을 골라가면서 동일한 질병에 대해서 여러 번 진료를 받을 수도 있다. 일선 의료진은 이미 한국에서 닥터 쇼핑이 성행하고 있다고 이야기한다. 지금도 환자 본인부담금이 너무 낮고, 의료전달체계가 없으니 아무 병원이나 원하면 사실상 무한대로 중복 진료를 받을 수 있기 때문이다.
이런 상황에서 대면 진료의 시간적, 물리적 한계가 닥터 쇼핑의 유일한 장벽이었지만, 원격진료가 허용되면 이러한 장벽이 없어질 수 있다. (닥터쇼핑 이슈에 대해서는 또 대책이 필요하다. 같은 질병에 대해서는 하루에 진료를 일정 횟수 이상 신청할 수 없다는 등의 원칙을 만들 수도 있다. 가장 근본적인 해결책은 진료기록이 공유되는 것이겠지만, 이 역시 EMR 호환 문제도 있고, 환자가 의도적으로 숨기는 경우 어쩔 수 없을 것이다.)
원격진료에 대한 수가를 기존 대면진료 대비 발생하는 비용, 혹은 비용 효과성을 기준으로 하기 위해서는 상당히 복잡한 논의가 필요할 것이다. 특히 원격진료를 어떻게 구현하는가에 따라서 비용도 달라질 것이기 때문에 ‘원격진료의 5하 원칙’과 추가적인 조건 (닥터쇼핑에 대한 대비책 등)을 설정하는 것이 선행되어야 한다.
대면진료와 수가를 동등하게: 미국의 Parity Law
마지막 세 번째는 대면진료와 동등하게 주는 방법이 있다. 이에 대해서는 미국에서 시행되고 있는 Parity Law 라는 것이 있으므로 이 사례를 참고하는 것이 좋겠다. 이 Parity Law는 기본적으로 ‘원격진료의 수가를 대면 진료와 동등하게 줘야 한다’는 것을 의무화하는 법이다. (번역하자면, 원격 진료 수가 동등법? 정도가 되겠다.) 기본적으로 이 법은 (미국에서는 합법인) 민간 의료 보험사를 대상으로 적용되는 것이며, 몇몇 주에서는 메디케이드에 대해서도 확대가 되고 있는 것으로 보인다. [1, 2]
이 법은 1996년에 처음 통과되었는데, 미국 전역에서 채택된 것이 아니라, 개별 주들이 각자 결정에 따라서 점진적으로 채택하고 있다. 그 숫자는 점점 늘어나면서 2011년 11개 주, 2016년 29개 주, 2018년에는 32개 주가 채택했다가, 2020년 3월 기준으로 36개 주가 이 Parity Law를 채택하고 있다. (아직 Parity Law를 채택하지 않은 주에서도, 이 원칙이 강제되지는 않지만 개별 보험사의 결정에 따라 동등한 수가를 제공하기도 한다)
그런데 문제는 이 Parity Law가 실제로 적용되는 방식이 주별로 상이하다는 것이다. 예를 들어, 주별로 원격진료를 어떤 범위까지 인정할 것인가도 주별로 크게 다르다. 더 나아가서 대면진료와 원격진료의 수가를 동등하게 준다고 할지라도, 구체적으로 ‘동등하다’의 정의를 어떻게 내릴지에 따라서도 소위 Full Parity와 Partial Parity로 나뉜다. 이러한 차이가 상당히 복잡한 양상을 띈다. 다시 말해, 한국에서는 미국의 이러한 다양한 방식으로 적용되는 Parity Law를 분석해서 이 중 어떤 것이 한국의 상황과 맞을지 벤치마킹할 수도 있을 것이다.
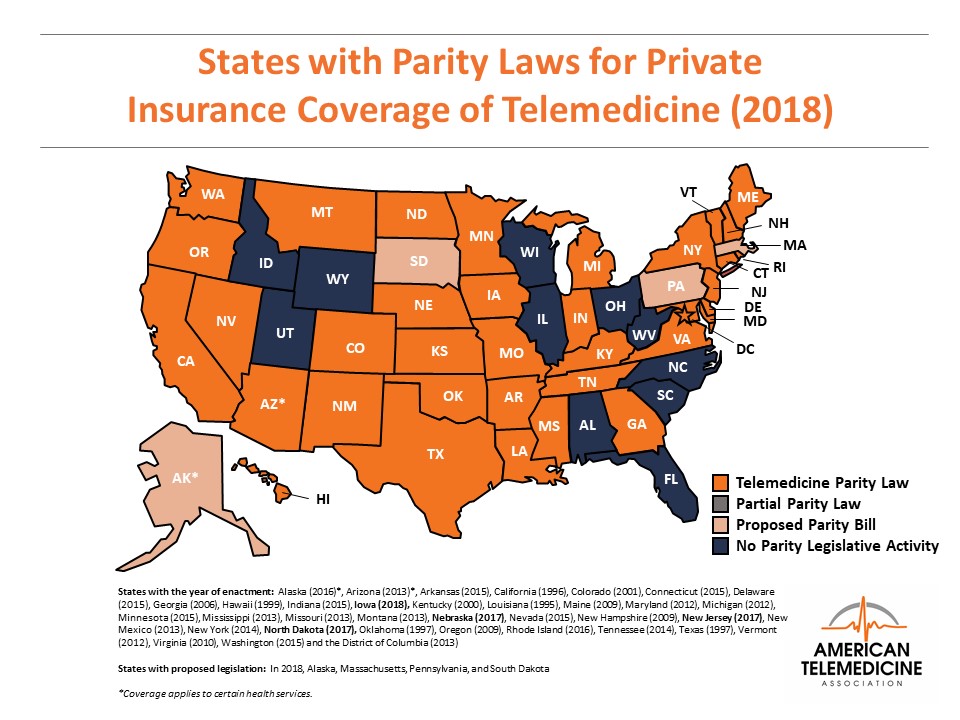
미국에서는 Parity Law가 주마다 상당히 다르게 적용된다 (출처)
일단 원격진료를 어떤 범위에서 인정할 것인가, 어느 수준의 원격의료까지 Parity Law를 적용할 것인지가 주마다 다르다. 이 부분에서는 앞서 언급한 ‘원격의료의 5하 원칙’을 떠올려보면 도움이 될 것이다. Provider의 종류에 따라서 이를 구분하기도 하고, 원격의료가 제공되는 채널에 따라서 차이도 난다. 아래와 같은 사례를 보자. (이 사례는 2018년에 나온 이 아티클을 참고하였다. 관련 법은 자주 바뀌기 때문에 지금 시점에서는 달라졌을 수 있다. 일단 여기에서는 주별로 ‘다양하다’는 것 정도를 강조하고 싶다)
- 조지아 주에서는 Parity Law가 적용될 수 있는 자격을 갖춘 원격의료의 제공자(eligible telemedicine provider)의 범위로, 의사(physician) 뿐만 아니라, 전문간호사(advanced nurse practitioner), 의사 보조사(physician assistants (PA))까지 포함된다.
- 테네시 주에서는 원격의료가 지정된 장소(qualified sites)에서 제공될 경우에만 Parity Law의 적용을 받을 수 있다. 여기에는 병원(hospitals), 정부 지정 헬스 센터(federally qualified health center), 교외 의원(rural health clinics) 및 보험사(insurer)가 허용하는 지역을 포함한다.
- 켄터키 주와 같이 해당 주의 원격의료 협회(?) (Kentucky Telehealth Network)에 가입한 병원에서 원격진료를 제공하는 경우에만 Parity Law를 적용하는 경우도 있다. 협회에 가입하지 않은 병원에서 제공하는 경우는 커버 여부에 대해서 개별 보험사들이 결정권을 가진다.
이렇게 ‘누가’ 하느냐에 대한 것뿐만 아니라, ‘무엇’을 하느냐에 따라서도 Parity Law의 적용이 달라지기도 한다. 기본적으로 Parity Law는 화상 통화에 기반한 원격진료에 대해서는 모두 적용된다. 하지만 비동기 혹은 비실시간 원격진료 (asynchronous, or ‘store-and-forward ‘ platform), 그리고 원격 환자 모니터링에 대해서는 Parity Law의 적용 범위가 주별로 다르다. 2018년을 기준으로 화상 통화, 비실시간 진료, 원격 환자 모니터링에 Parity Law를 적용하는 주는 각각 32, 23, 18개로 차이가 난다. 즉, 비실시간 진료와 원격 환자 모니터링에 대해서 대면진료와 동일한 수가를 지불하는 주는 각각 71.9%, 56.35% 수준이다.
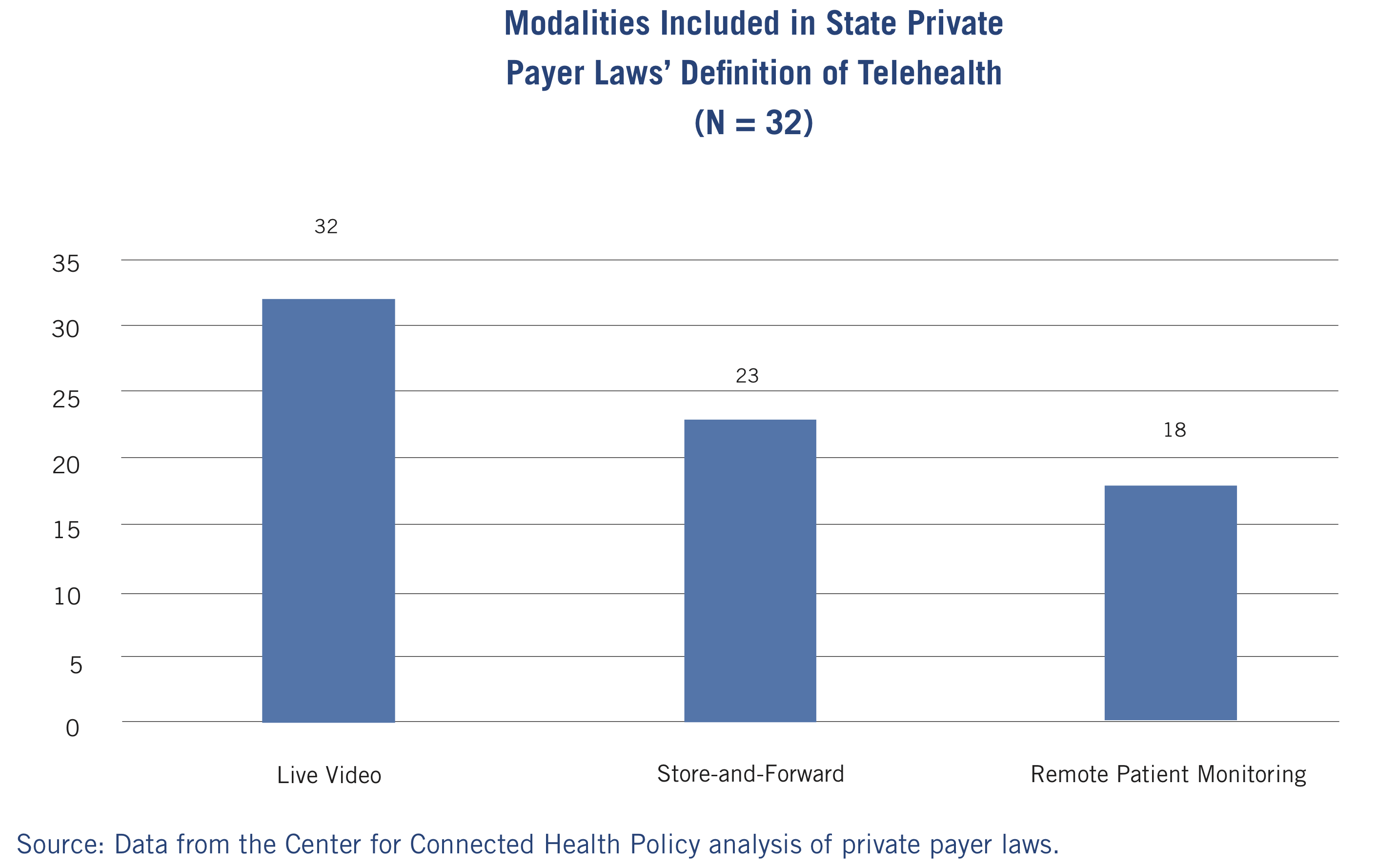
원격의료를 제공하는 방식(modality)에 따라서도 주별로 Parity Law가 다르게 적용된다 (출처)
더 나아가서, 수가를 “동등하게” 주겠다는 것도 추가적인 기준에 따라서 두 가지로 나뉜다. 여기에서 Full Parity와 Partial Parity라는 용어가 등장한다. 이 부분에 대한 필자의 이해는 확실하지 않는데, 이 링크와 다른 몇몇 지인들을 통해서 파악한 바는 아래와 같다. (즉, 부정확할 수 있으니 공식적인 인용이나 활용을 위해서는 추가적인 조사가 필요함을 밝힌다)
Partial Parity는 대면진료와 ‘on the same basis‘로 커버하는 것을 의미한다고 한다. 즉, 만약 환자가 원격이 아니라 대면진료를 받았을 때 받을 수가 (‘otherwise covered during an in-office visit’)를 주는 방식이라는 것이다. 그런데 Full Parity도 아래와 같이 설명된다. 아마도 ‘on the same basis’와 ‘same rate‘에 차이가 있는 것 같다.
On the other hand, “full parity” forces insurers to pay providers for services treated via telemedicine at the same rate those services are billed for in an office setting.
다른 소슬 조금 뒤져보니, Partial Parity는 ‘원격 방식과 대면 방식에 들어가는 비용 차이를 고려해서 주는 것’ 이고, Full Parity는 ‘(그런 차이를 고려하지 않고) 완전히 동일하게 주는 것’ 이라고도 나온다. 또는, 대면진료에서 수가를 받는 ‘항목’을 동일하게 원격으로도 주는 것 정도가 Partial, 항목뿐만 아니라 ‘가격’도 동일하게 주는 것이 Full Parity라고 해석하시는 분도 계셨다. 또 조금 다른 기준을 이야기하는 곳도 있는데, 애리조나 주와 콜로라도 주와 같이 특정 지역 (예를 들어, 교외 지역(rural ara)) 이나, 특정 의료 서비스에 해당될 때만 적용되는 것을 Partial Parity라고 언급하는 곳도 있다.[1, 2]
어찌 되었건, 원격진료의 수가를 대면진료와 ‘동등하게’ 준다는 원칙을 세운다고 할지라도, 세부적으로는 상당히 다양한 기준에 의해서 다양한 방식으로 구현될 수 있다는 것을 미국의 사례에서 알 수 있다. 한국에서도 만약 원격의료 수가에 관한 기준을 정할 때 이러한 기준을 참고할 수 있을 것이다.
다만, 한 가지 미국과의 차이를 유념해야 할 것은 Parity Law를 적용하는 이유, 혹은 명분이다. 미국에서는 의료 비용이 워낙 높고, 의료 접근성이 좋지 않다. 그렇기 때문에 국가적인 차원에서 Full Parity를 적용하여 원격의료를 ‘장려’함으로써 비용과 접근성을 개선하려고 한다.
Without parity, there are limted incentives for the development of telehealth or for providers to move toward telehealth services. If there are no incentives to use telehealth, then providers will continue to focus on in-person care, which will keep health care costs high, continue to creat access issues, and possibly provide lesser standards of care for chronic disease patients who benefit from remote monitoring.
하지만 한국에서는 기존 시스템 대비, 원격의료의 도입으로 의료 비용과 접근성이 어떻게 바뀔 것인지를 고려하여 원격의료를 ‘장려’해야 할 것인지, 수가를 어떻게 책정해야 할 것인지를 결정할 수 있다. 한 가지 강조하고 싶은 것은 원격의료를 ‘허용’한다는 것과, 더 나아가 이를 국가에서 ‘장려’한다는 것은 또 다른 차원의 문제로 봐야 한다는 점이다.
원격진료는 정말 위험한가
원격진료는 대면진료에 비해서 많은 제약을 가지고 있다. 이것은 명백한 사실이다. 의사가 오감 혹은 육감까지 사용할 수 있는 대면진료에 비해서, 원격진료는 의사의 감각을 모두 사용할 수 없다.
그런데 반드시 이러한 원격진료가 절대적으로도 위험할까? 혹은 대면진료 대비 얼마나 더 위험할까? 위험도라는 개념은 상당히 상대적이다. 앞서 이야기한 ‘원격진료의 5하 원칙’에 따라서 달라지기 때문이다. 누가, 누구에게, 언제, 무엇을, 어떻게 하는지에 따라 다르다는 것이다. 예를 들어서, 원격진료를 초진으로 할 때와, 대면진료 이후에 재진을 원격으로 할 때의 위험도가 달라진다. 화상 통화로 진료할 때와 음성 통화만으로, 혹은 이메일이나 채팅으로 진료할 때의 위험도가 달라진다. 단순 내원 안내만 하느냐, 아니면 진단 및 처방까지 하느냐에 따라 달라진다.
이 부분에 대해서는 2019년 JAMA에 나온 레터를 하나 언급하고 싶다. “DTC 원격진료의 의료 사고에 대한 보고된 소송 (Reported Cases of Medical Malpractice in Direct-to-Consumer Telemedicine)” 이라는 제목의 이 레터에서, 예일 의과대학과 MGH 소속의 저자 두 명은 연방법원과 주 법원에 올라온 소송 건 중에 원격의료와 관련된 것이 있는지를 한 달 동안 찾아보았다. LexisNexis라는 소송 데이터베이스에 관련 키워드를 쿼리로 넣었고 (telemedicine, telehealth, mal- practice, direct-to-consumer, DTC, direct-to-patient, internet, online, app, doctor, physician), 10개의 대형 DTC 원격진료 서비스의 이름도 넣었다.
이런 키워드로 총 551개의 소송 건이 검색되었는데, 이들을 모두 살펴보니 원격진료 회사나, 이를 통해 진료한 의사의 과실에 대해서 소송을 진행했던 건은 하나도 없었다. 여기서 한가지 염두에 둬야 할 것은 ‘원격진료를 통한 의료사고가 하나도 없었다’는 것이 아니고, ‘보고된 소송이 없었다’는 것이다. 즉, 의료사고가 있었지만 문제를 제기하지 않았을 수도 있고, 소송으로 이어질 수도 있었지만 법정으로 가기 전에 합의가 되었을 수도 있다.
여기서 필자가 강조하고 싶은 것은 ‘왜 보고된 소송 건수가 하나도 없었을까’에 대한 저자들의 해석이다. 저자들은 크게 두 가지 해석을 내어놓는다. 한 가지는 원격진료를 통해서 주로 진료하는 대상이 의료사고의 위험이 낮은 경증 환자라는 것이다. 감기, 알러지 같은 정도는 의료소송을 제기하지도 않고, 전문의에 의해서 오진의 위험 없이 진료 가능하다는 것이다. 의료사고의 위험도가 높은, 예를 들어 뇌수술이나, 뇌졸중 같은 중증 질환은 원격진료로 보지 않는다는 것이다. 또한 경증 질환(low-acuity condition)의 경우 문제 제기가 되더라도 법정으로 오기 전에 합의가 될 것이므로, 이 아티클에서 검색한 소송 DB에는 없었을 것이라고 밝히고 있다.
두 번째 해석은 원격진료가 의료사고의 위험이 높지 않도록 원칙에 기반하여 제공되었다는 것이다. 예를 들어, 많은 피부과 원격진료는 여드름을 치료할 때 부작용이 있는 약 (eg. isotretinoin)을 처방하지는 않는다는 것이다. 또한 주(state) 정책으로 마약성 진통제와 같은 규제 약물(controlled substance)은 원격으로 처방하지 못하게 되어 있다. 또한 원격의료 서비스들이 환자들에게 원격진료로 해결되지 않는 문제가 있거나, 추가적인 우려가 있으면 대면진료를 받으라고 강조한다는 것이다.
이런 두 가지 해석에서 알 수 있는 것은 역시나 ‘5하 원칙’으로 살펴보았던, 원격진료를 누구에게, 어떻게 허용할 것인가에 대한 중요성이다. 앞서 언급했듯이 어떤 환자에게 원격의료를 제공할 것인가에 대한 기준을 만들 수 있다. 그리고 진단, 처방, 대면 진료 권고 등에 대한 정책이나 진료 가이드라인을 만들 수도 있다. 이런 원칙과 가이드라인을 어떻게 만들고, 어떻게 준수하느냐에 따라서 원격진료의 질이 어떻게 유지될 것인지가 결정될 수 있다. 허용할지, 말지도 문제이지만, 허용을 한 이후에 이를 어떻게 관리할지를 결정하는 것은 어쩌면 더 큰 문제이다.
원격진료의 질 관리: 진료 가이드라인
원격진료의 질을 관리하기 위해서 진료 가이드라인은 아주 중요하다. 진료과 별로 원격진료라는 특수한 상황에서 어떻게 진료해야 하는지에 대한 원칙이 필요하다. 특히, 이러한 가이드라인을 통한 원격진료의 질 관리는 표준화된, 근거 기반의 최선의 진료를 제공함으로써 환자를 보호하기 위해서도 필요하지만, 이와 동시에 의료계의 입장에서는 의료 사고 발생 시에 분쟁에서 의사를 보호하기 위해서도 필요하다.
한 연구에 따르면, 의료진에게 왜 원격진료에 가이드라인이 필요한지에 대해서, 신뢰성을 높이고(adds credibility), 표준화된 접근을 할 수 있으며 (standardized approaches), 법적인 책임을 적게 질 수 있고 (decreased liability), 수가를 받는 데 도움이 된다 (helps reimbursement)는 등의 응답이 있었다.
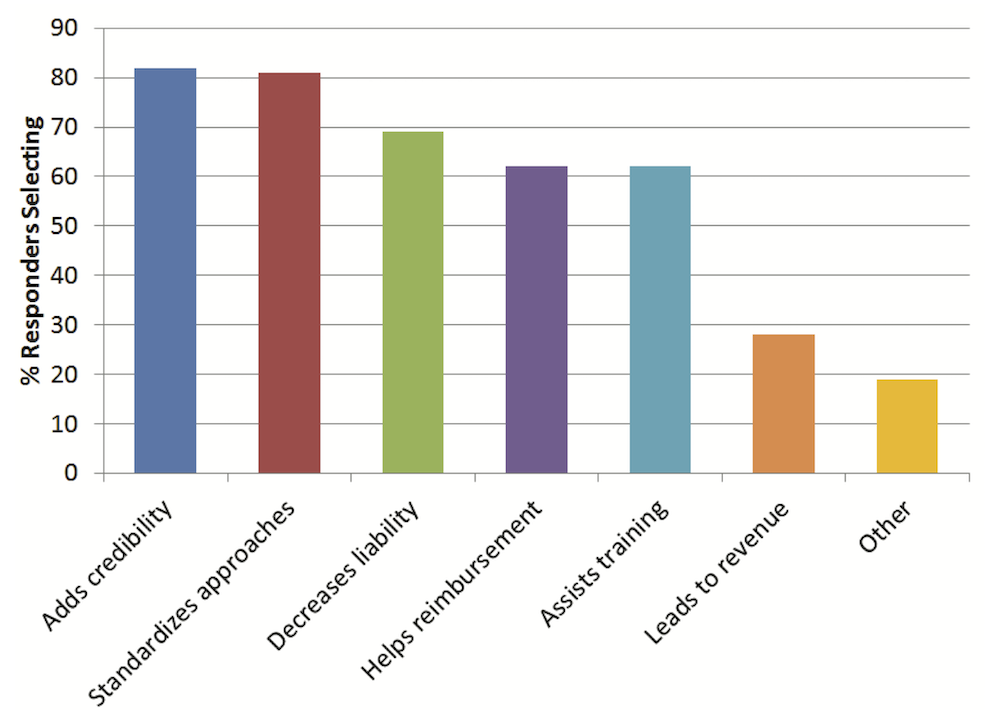
원격진료에 가이드라인이 왜 필요한가? (출처)
더 나아가 누가 이런 가이드라인을 만들지도 관건이다. 미국에는 원격진료에 대해서 상당히 다양한 종류의 가이드라인이 존재하는 것으로 보여진다. 앞서 언급한 연구에는 누가 만든 가이드라인을 주로 따르는지도 조사했는데, 의료기관 내(in-house)에서 만든 가이드라인, 학회(professional society), 원격진료협회(ATA), 주 (state), 메디케어/메디케이드, 연방 등에서 제시한 가이드라인 등의 순서로 비중이 높게 나타났다.
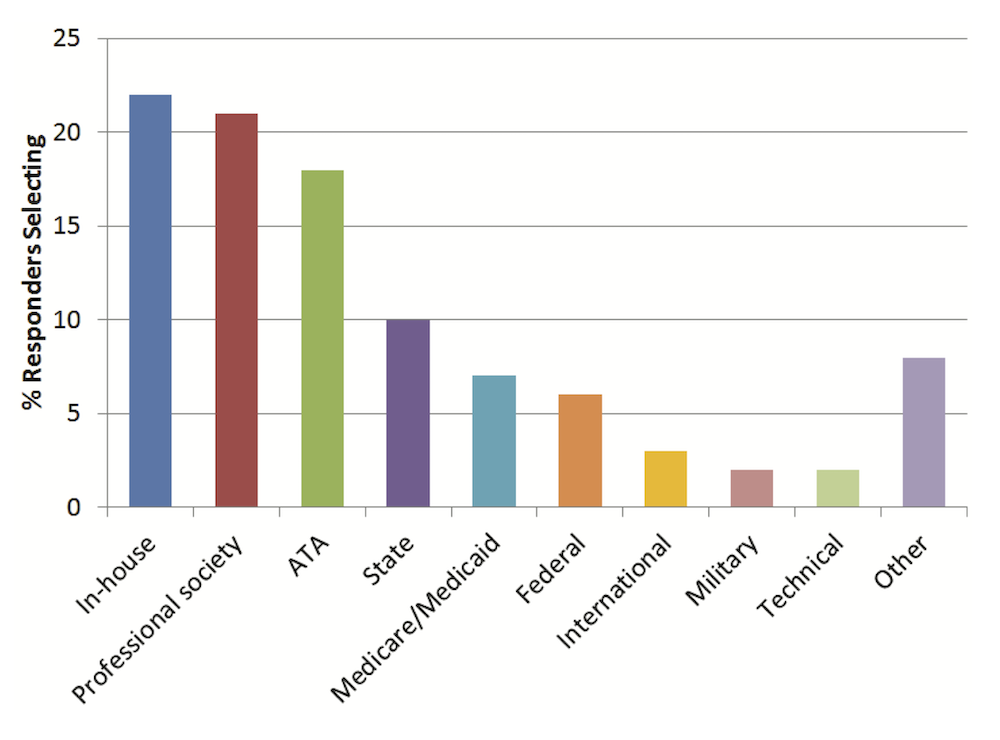
어디서 만든 가이드라인을 주로 따르는가? (출처)
그리고 이러한 가이드라인을 만드는 것과 이 가이드라인을 제대로 준수하는지를 모니터링하는 것은 별개의 문제이다. 예를 들어, 가이드라인에 따라 특정한 상황에서는 원격진료를 통해 진단을 내리기가 어려우므로, 반드시 내원해서 추가적인 검사를 받을 것을 환자에게 권고해야 할 수 있다. 하지만 이러한 가이드라인을 잘 지키는지에 대해서도 모니터링이 필요하다. 이를 통해 의료의 질을 높게 유지할 수 있을 것이다. 다만 누가, 어떤 방식으로 모니터링할 것인지에 대해서는 논의가 필요할 것이다. 규제기관, 의협, 각 진료과의 학회, 해당 의료 기관 등이 이러한 관리의 주체가 될 수 있을 것이다.
가이드라인을 잘 준수하는가
미국에는 원격진료 가이드라인이 있지만, 정작 의사들이 이를 잘 준수하지 않거나, 의료 서비스 공급자에 따라서 준수 정도에 크게 차이가 난다는 연구 결과들이 있다. 이 부분에서 필자는 주로 2016년 JAMA Internal Medicine과 JAMA Dermatology에 실린 두 연구를 인용한다. 여기에서는 요점만 이야기하고, 더 자세한 부분은 아래의 링크에서 확인하시기 바란다.
- 원격 진료 회사들은 얼마나 제대로 진료할까? (JAMA Internal Medicine 2016)
- 피부과 원격진료의 한계와 부정확성 (JAMA Dermatology 2016)
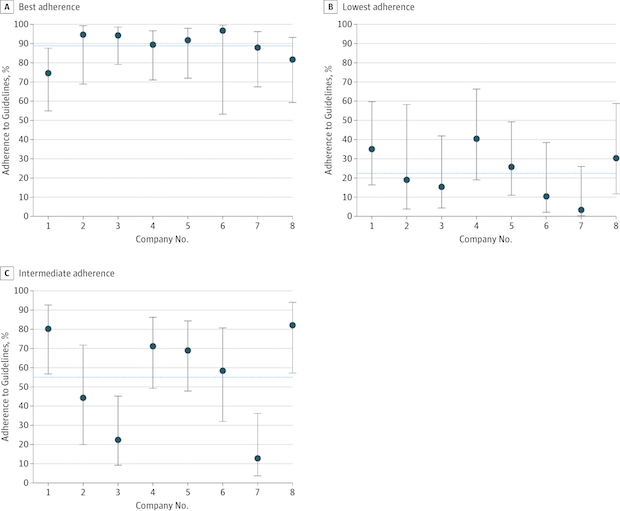
“원격진료 회사들의 응급 진료에 대한 퀄리티의 다양성 (Variation in Quality of Urgent Health Care Provided During Commercial Virtual Visits)” 이라는 제목의 JAMA Internal Medicine 논문은 여러 원격진료 서비스 공급자들 사이에서의 정확도 및 진료의 퀄리티를 비교하는 논문이다. UCSF의 연구자들은 연구가 진행된 시점 (2013-2014년)을 기준으로 선도적이었던 8개 원격진료 서비스, Ameridoc, Amwell, Consult a Doctor, Doctor on Demand, MDAligne, MDLIVE, MeMD, NowClinic 을 비교 분석했다. 이렇게 여러 원격진료 서비스들을 비교 분석하는 연구는 처음이라고 논문에서 밝히고 있다.
여러 서비스를 테스트하기 위해 연구자들은 67명의 환자 역할을 하는 배우를 통해서 총 599번의 원격 진료를 진행했다. 대상 질병은 발목 통증, 연쇄상구균 인두염(streptococcal pharyngitis), 바이러스성 인두염(viral pharyngitis), 급성 부비동염(acute rhinosinusitis), 허리 통증(low back pain), 여성의 재발성 요도 감염(recurrent female urinary tract infection) 등의 6가지였다.
그 결과, 허리 통증, 연쇄상구균 인두염의 진료에는 전반적으로 가이드라인이 잘 준수되었고 (A), 발목 통증, 요도감염에 대해서는 잘 준수되지 않았다(B). 하지만 이 4가지 질병에 대한 가이드라인 준수 정도에 회사별로 유의미한 차이는 없었다. 반면, 바이러스성 인두염, 급성 부비동염에는 회사별 준수 정도에 통계적으로 유의미한 차이가 있었다 (C). C번 그림을 보면 3번 회사와 7번 회사는 가이드라인의 준수 비율이 각각 평균 20%, 10% 정도에 그치고 있다. 즉, 원격진료의 가이드라인 준수에는 질병별, 회사별로 다소 차이가 존재한다는 것을 알 수 있다.
진단 가이드라인 준수 정도에 대한 회사별 다양성 (출처)
두 번째 연구는 2016년 JAMA Dermatology에 실린, “Choice, Transparency, Coordination, and Quality Among Direct-to-Consumer Telemedicine Websites and Apps Treating Skin Disease” 이라는 제목의 논문으로 피부과 원격진료 서비스에 대한 한계와 정확성에 대한 논문이다. 이 연구는 피부과 관련 진료를 하는 16개 기업을 대상으로 하였다. 피부과 검진만 하는 곳도 있고, 피부과를 포함한 여러 진료과를 포함한 서비스도 있다. 일부 기업은 사진만 받거나, 스만트폰으로만 이용할 수 있는 곳들이다.
- 피부과 전문 원격 진료 서비스 (9개): DermatologistOnCall, Dermcheck (phone app only), DermLink, Direct Dermatology, First Derm, SkyMD, Spruce (phone app only), Virtual Acne (acne only), YoDerm (acne only)
- 일반 원격 진료 서비스 (7개): Amwell, First Opinion (phone app only), HealthTap Prime, MD Live, MeMD, Teladoc, Virtuwell
연구진들은 테스트를 위해 철저한 조건을 갖춘 6가지 종류의 시뮬레이션 환자 사례들을 만들어 내었다. 환자들은 각각 다낭성 난소 증후군 (polycystic ovarian syndrome), 매독 (secondary syphilis), 그람음성 모낭염 (gram-negative folliculitis), 포진상 습진 (eczema herpeticum), 흑색종(melanoma), 지루성경화증 (seborrheic keratosis) 등의 사례들로 구성이 되어 있다.
연구진은 이러한 6가지 종류의 가상 환자 사례를 이용하여 총 62번 원격 진료를 받았다. 결론적으로, 미국의 피부과 원격진료는 환자의 선택권, 진료의 투명성, 서비스 질 관리 등의 측면에서 우려스러운 부분이 많았다. 여기에는 진료 가이드라인의 준수에 따른 진료의 질 유지에 대한 것을 논의하고 있으므로 이 부분에 대해서만 언급해보겠다.
분석 결과, 처방된 약에 관련된 부작용이나 임신과 관련된 위험에 대해서 이야기한 곳은 일부에 불과했다. (각각 32%, 43%) 또한 환자의 추가적인 병력과 상세한 정보가 중요한 경우에도, 열, 다모증 (hypertrichosifs), 월경 주기 등에 대해서 필요한 추가 질문을 하지 않는 경우가 많았고, 이러한 경우 진단 정확성도 더 낮았다. 특히 다낭성 난소 증후군 (polycystic ovarian syndrome), 매독 (secondary syphilis), 그람음성 모낭염 (gram-negative folliculitis), 허피스성 습진 (eczema herpeticum)에 대한 진단 결과가 좋지 않았으며, 진단 정확성과는 또 별개로 처방된 약이 가이드라인과 맞지 않는 경우도 있었다.
또한 대면진료가 필요함에도 대면진료를 권고한 경우도 일부에 지나지 않았다. 다낭성 난소 증후군 (polycystic ovarian syndrome) 환자의 경우, 12번 중에 대면 진료를 권고한 사례는 두 번, 결절 흑색종 (nodular melanoma) 과 지루성경화증 (seborrheic keratosis) 환자의 경우 14건 중 11건, 허피스성 습진 (eczema herpeticum) 환자에 대해서도 9명 중 2건의 경우에만 대면 진료를 권고했다.
이 두 가지 연구는 대면 진료와 원격진료의 정확성을 비교한 것은 아니다. 하지만 적어도 미국의 상업 원격진료의 경우, 진료 가이드라인이 있음에도 이를 잘 준수하지 않거나, 질병별, 회사별, 의사별 가이드라인의 준수에 크고 작은 차이가 있다는 것을 알 수 있다. 가이드라인을 잘 만들어놓았다고 하더라도, 진료 프로세스에서 이 가이드라인을 잘 지키는지는 완전히 별개의 문제이다. 높은 진료의 질을 유지하기 위해서는 가이드라인을 잘 준수하는지에 대한 지속적인 점검이 필요할 것이다.
특히, 이런 가이드라인의 준수와 지속적인 점검은 의료계의 입장에서 의료진 보호를 위해서도 필수적이다. 의료계에서는 원격진료에서 발생할 수 있는 의료 사고의 책임 소재에 큰 부담을 느낀다. 기존 대면 진료에서도 환자나 보호자에게 충분한 설명을 통해 동의를 받았는지 등의 여부가 관건이 되므로, 원격진료에서도 이러한 가이드라인을 잘 지키는 것이 의료진에게 방어막이 될 수 있다.
더 나아가, 필자의 개인적인 생각으로는 화상 전화, 음성 전화, 채팅 등의 특성상 진료를 녹화, 녹취 등의 기록으로 남기는 것이 기술적으로는 충분히 가능하므로, 여기에 대한 논의를 해볼 수도 있을 것으로 본다. 예를 들어, 환자와 의사가 서로의 동의하에 화상 전화로 진료하는 기록을 특정 기간 동안 저장한다든지 등을 고민해볼 수 있다. 사실 현실적으로 이미 많은 환자들이 의사 몰래 진료실에서의 대화를 녹음하기도 한다. 원격진료에 대해서는 이렇게 하기가 더 쉬울 것이다. 차라리 그런 상황이라면 서로의 동의 하에, 혹은 공통의 원칙하에 녹음/녹화로 기록을 남겨놓는 것이 더 좋을 수도 있다. 다만, 수술실 녹화의 필요성에 대한 논란처럼, 원격진료의 기록을 저장하는 것에 대해서도 상당한 논란이 야기될 수 있을 것이다.
원격의료 전문의를 만든다면
더 나아가서, 어떤 자격을 갖춘 사람이 하느냐에 따라서 위험도는 달라진다. 적절한 비유인지는 모르겠지만, 심장 수술을 떠올려보자. 심장 수술은 상당히 난이도가 높으므로 위험한 수술이라고 할 수 있다. 하지만 충분한 훈련을 받아서 해당 분야에 높은 전문성을 지닌 흉부외과 전문의가 집도하면 위험도는 낮아진다. 반면 같은 의사 면허가 있는 사람이라고 할지라도 일반의가 집도하면 상대적으로 더 위험할 것이다.
원격진료에 대해서도 같은 논리를 적용해볼 수 있지 않을까? 2017년 JAMA 에는 원격의료 전문의(medical virtualist)라는 새로운 전공의 필요성을 주장하는 “Is It Time for a New Medical Specialty?”라는 제목의 아티클이 실렸다. 이 아티클이 주장하는 바는 간단하다. 현대 의료는 기술의 발전에 따라서 다양한 전공 및 세부 전공으로 분화되면서 발전해왔다. 새로운 치료법, 수술법, 진단법, 의료기기 등 기술의 발전이 이런 세분화를 촉진한 것이다.
현재 의과대학과 병원의 전공 및 세부 전공 중에는 불과 몇십 년 전에 존재하지 않던 것들이 많으며, 앞으로도 이러한 기술의 발전에 따라서 새로운 전공이 생기거나, 기존 전공은 더욱 세분화되어 갈 것이다. 그렇다면 모바일, 디지털, 통신 기술의 발전에 따라서 새로운 전공이 만들어지지 말라는 법은 없다. 예를 들어, ‘원격진료’라는 특수한 상황에 특화된 진료법, 진단법을 전공한 ‘원격진료 전문의’가 생길 수도 있다.
한국에는 그동안 원격의료가 불법이었기 때문에 세부적인 논의가 불가했지만, 미국에서는 원격의료가 성장하면서 이와 관련된 연구도 많이 진행되었다. 그 연구 중에는 원격의료의 질 관리가 제대로 되지 않는다는 지적이 많았다. (‘원격의료의 질 관리’에 대해서는 아래에서 더 자세히 다룬다.) 원격의료의 질 관리가 제대로 되지 않는 이유는 여러 가지가 있을 수 있겠지만, 이 JAMA 아티클에서는 그 이유 중 하나로 의사들이 ‘원격으로 진료하는 법’을 배우고 트레이닝 받지 않기 때문이라고 주장을 한다. 앞서 언급한 최근 NEJM의 아티클에서도 현대 의료 시스템이 환자와 의사가 대면한 모델을 중심으로 발전했기 때문에 COVID-19 판데믹에 제대로 대응하지 못했다는 언급도 있다.
The U.S. health care industry is structured on the historically necessary model of in-person interactions between patients and their clinicians. Clinical workflows and economic incentives have largely been developed to support and reinforce a face-to-face model of care, resulting in the congregation of patients in emergency departments and waiting areas during this crisis.
그렇다면 아예 원격으로 진료하는 법을 전공, 혹은 세부 전공한 의사가 정식 커리큘럼과 트레이닝을 거쳐서 배출된다면 어떨까? 세부 전공에 따라서 특정 수술만을 반복하면 치료 성과가 좋아지듯이, 원격진료도 이를 풀타임으로 전담하는 전문의가 생기고 이 특수하고 제약적인 조건에 특화된 임상을 반복해서 수행한다면 치료 성과나 진료의 질 향상도 기대해볼 수 있지 않을까. 이 JAMA 아티클에서는 더 나아가 세부 전공을 통해, ‘원격 응급의학 전문의 (urgent care virtualists), ‘원격 신경의학 전문의 (neurological virtualist)’, ‘원격 정신과 전문의 (psychiatric virtualist)’ 등도 가능할 것이라고 주장한다.
이 아티클이 JAMA에 출판된 이후에 미국에서는 이 주장에 대한 찬반양론이 일어났는데, ‘원격의료 전문의’까지는 필요 없다고 반박하는 쪽에서도 (에릭 토폴 박사도 이 중 한 명), 적어도 의과대학과 전공의 트레이닝 과정에서 ‘원격으로 진료하는 방법을 배워야 한다’는 것은 동의하는 의견들이 있었다.
원격의료에 대한 전공까지 만들어야 한다는 것은 너무 지나친 주장일 수 있다. 하지만 어떠한 전문성을 갖춘 의사가 진료하느냐에 따라서, (다른 모든 의료 행위와 마찬가지로) 원격진료에 대한 위험성은 가변적일 수 있다는 것 정도는 강조하고 싶다. 현재 원격진료의 위험성에 대한 논의는 현재의 (원격진료에 대한 트레이닝을 받지 않은) 의사가 그대로 진행한다는 것을 전제로 하고 있다. 하지만 특정 자격 요건을 갖춘 의사들만 원격진료를 할 수 있다거나, 이러한 의사들에게 인센티브를 준다든가 하는 방식이 추가된다면, 원격진료의 위험성에 대한 논의도 조금 달라질 수 있으리라 생각한다.
원격의료는 의료 영리화를 야기하는가
원격의료를 반대하는 쪽에서 드는 대표적인 이유로는 바로 의료 영리화 이슈가 있다. 원격의료의 허용은 결국 의료 영리화까지 야기할 것이라는 주장이다. 결론부터 이야기하자면 이러한 주장은 근거가 희박하다. 원격의료와 의료 영리화는 직접적인 관계가 없는 독립적인 이슈이다. 이를 규제하는 법도 서로 별개이며, 어느 하나의 허용 없이 다른 하나를 시행하는 것이 가능하다. 단적으로 의료 영리화 없이 원격의료가 허용될 수 있다. 그 예시로 영국의 NHS를 들 수 있다.
‘의료 영리화’라는 표현은 보통 의료보험의 영리화, 혹은 영리법인 병원의 허용 중 하나로 해석할 수 있다. 원격의료가 야기한다는 의료 영리화는 보통 영리법인 병원의 허용이다. 하지만 원격의료의 허용이 어떻게 영리법인 병원의 허용으로까지 이어지는지에 대해서는 중간 과정이나 논리는 빠져 있다. (이 부분을 집필하기 위해서 혹시 원격의료와 의료 영리화를 연계짓는 주장에 대해서 필자가 모르는 어떠한 논리와 근거가 있는지를 조금 알아보기도 했으나(참고), 납득할만한 구체적인 사항을 찾지 못했다. 관련해서 뚜렷한 설명이 있는 분은 알려주셔도 좋다.)
두 개념이 서로 별개의 것이라는 것을 어떻게 효과적으로 설명해야 할지 모르겠지만, 일단 영리법인병원의 개념에 대해서 약간 살펴보도록 하자. 이 개념에 대해서는 청년의사 박재영 주간의 ‘개념의료‘에 자세히 설명되어 있다. 구체적인 부분은 이 책을 참고하여보시고, 아래의 부분은 ‘개념의료’에서 인용하였음을 밝힌다.
일단 ‘영리병원’과 ‘비영리병원’의 차이를 보자. 이 둘 사이의 차이는 영리의 추구 여부에 있지 않다. 차이는 의료업을 통해 얻어진 이익을 ‘외부’로 내보내는 것의 허용 여부에 있다. 이익을 외부로 가져갈 수 있으면 영리병원, 그럴 수 없으면 비영리병원이다. 여기에서 ‘외부’란 해당 의료기관의 ‘지분’을 가진 사람이나 기관이다.
의료법에 따르면 한국에서 의료기관을 설립할 수 있는 주체는 의사 등의 의료인, 국가나 지방자치단체나 일부공공기관, 의료업을 목적으로 설립된 의료법인, 그리고 비영리법인이 있다. 즉, 주식회사와 같은 영리법인은 의료기관을 설립할 수 없다.
그런데 한국에 ‘영리병원’은 이미 있다. 주변에서 흔히 볼 수 있는 동네의원은 의사 개인이 설립한 것으로 영리병원이다. 입원실을 갖춘 병원 중에서 비교적 작은 규모의 병원들 다수도 의사 개인이 설립한 영리병원이다. 의료기관을 설립한 의사 개인은 자유롭게 이익을 가지고 갈 수 있다.
하지만 학교법인, 사단법인, 재단법인 등의 비영리법인이 설립한 병원은 모두 비영리병원이며, 일종의 특수법인인 의료법인도 비영리법인이므로 의료법인이 설립한 병원도 모두 비영리병원이다. 앞서 언급했듯이 이런 비영리병원에서 발생한 수익은 전액 의료업을 위해 재투자되어야 한다. 즉, ‘영리법인 병원’의 허용은 의료업에 의해 발생한 수익을 배당 등의 형태로 외부로 가져갈 수 있는 주식회사 형태의 병원의 설립을 허용한다는 뜻이다.
또한 ‘개념의료’에는 설사 영리법인 병원이 허용되는 경우를 가정한다고 할지라도, 아래와 같은 사실에 따라서 국내 의료 인프라에 미치는 영향이 미미할 것이라는 점도 지적하고 있다.
- 영리법인 병원의 설립이 허용되어도, 기존의 비영리법인 병원이 영리법인 병원으로 바뀌는 일은 원천적으로 불가능하다. 비영리법인은 법적으로 사회적 재산이므로 매매의 대상이 아니기 때문이다. 영리법인 병원은 신규 설립만 가능하므로, 기존의 의료 공급 인프라가 축소되는 것은 아니다.
- 영리법인 병원의 설립이 허용되어도, 의료업은 규제가 매우 많고, 특히 한국에서는 이익률이 매우 낮으므로 투자자 입장에서 그다지 매력적인 비즈니스가 아니다. 따라서 영리법인 병원이 우후죽순으로 생겨날 가능성은 낮다. 문을 열더라도, 일부 비급여 의료행위에 집중하는 특화된 병원일 가능성이 크고, 자본의 대규모 투입이 필요한 대형 병원이 영리법인 형태로 생길 가능성은 높지 않다.
- 영리법인 병원이 생긴다고 하더라도, 요양기관 당연지정제가 유지되어 국민건강보험의 적용을 받는 이상, 한국에서 의료비를 마음대로 올려받을 수는 없다.
- 영리법인 병원이 생긴다고 하더라도, 한국 의료 수준은 이미 세계적이므로, 영리법인 병원의 의료 서비스가 기존 병원보다 특별히 높아질 가능성도 별로 없다. 특급 호텔 수준의 편의를 제공할 수는 있겠지만, 생명이 걸린 상황에서 이런 편의만 보고 병원을 선택하지는 않는다. 오히려 해외에서는 영리병원의 의료 수준이 비영리병원에 비해 떨어진다는 내용의 논문도 다수 발표되어 있다.
즉, 요양기관 당연지정제가 유지되고 국민건강보험이 지금과 같은 형태로 유지될 경우, 영리법인 병원의 설립이 허용되더라도 그 자체로는 우리 의료 시스템에 특별한 영향을 끼치지 않을 가능성이 매우 높다는 것이다. 이러한 부분은 한국의 의료 시스템의 큰 틀이 유지된 채 영리법인 병원의 설립만 허용되었을 경우를 상정한 것으로, 만약 국민건강보험과 요양기관 당연지정제 등의 한국 의료 시스템이 혁명적으로 변화할 경우에는 이야기가 달라질 수 있다. 하지만 그럴 가능성은 매우 낮다.
자. 그러면 다시 원격의료 이슈로 돌아와 보자. 우리는 ‘원격의료의 허용이 영리법인 병원의 허용을 야기하는가’ 에 대해서 논하고 있다. 이번 파트에서는 영리법인 병원의 개념 및 영리법인 병원의 설립이 허용되었을 때 의료 시스템에 주는 영향에 대해서 살펴보았다. 하지만 이 중에서 원격의료와 직접적인 인과관계 혹은 상관관계에 있는 부분은 없다. 더 나아가, (영리법인 병원이 허용되는 경우에도 국내 의료 시스템에 큰 영향이 없을 것이라는 전제였던) 국민건강보험과 요양기관 당연지정제 등의 제도에 원격의료가 직접적으로 미치는 영향도 없다.
원격의료는 의료산업을 활성화하는가
원격의료가 영리법인 병원의 합법화를 활성화하지는 않지만, 정부가 추진하는 거시적인 정책의 맥락에서 이 두 가지 주제를 연계짓는 입장이 이해가 가지 않는 것은 아니다. 현재 정부가 원격진료를 허용하는 방침은 ‘한국형 뉴딜 정책’으로 대표되는 의료 산업의 활성화를 목표로 하고 있기 때문이다. 추측건대, 원격의료의 허용으로 의료 영리화를 반대하는 측에서는 아마도 의료의 산업적 측면이 강해지는 것을 우려하는 것이 아닐까 한다.
어느 국가별로 비중은 조금씩 다르지만, 의료는 원래 복지와 산업 두 측면을 모두 가지고 있다. 한국에서 의료는 산업보다 복지의 비중이 단연 더 높다. 국민건강보험이라는 단일 지불 시스템을 가지고 있으며, 전 국민이 이 보험에 가입하고, 또 모든 병원이 해당 보험에 의료비를 청구하도록 되어 있기 때문이다. 국가마다 의료 시스템은 모두 특수하지만, 한국의 이런 시스템 역시 매우 특수하며, 이는 의료 시스템이 만들어지던 역사적 맥락까지 이해가 필요하다. 이 부분은 각설하고.
그런데 정말 정부가 원하는 것처럼 한국에서 원격의료를 허용함으로써 국내 의료 산업을 활성화할 수 있을까? 결론부터 이야기하자면, 필자는 그렇지 않을 가능성이 높다고 본다. 의료 산업이 활성화가 된다는 것은 그 산업에 참여하는 주체들, 특히 기업들이 큰돈을 벌 수 있어야 한다는 것이다. 원격의료를 시행하면 거기에 참여하는 원격의료 회사들은 높은 사업성을 가질까.
기업이 돈을 버는 방법은 크게 두 가지가 있다. 단가를 높이거나, 판매량을 늘리는 것이다. 혹은 둘 다 높일 수 있으면 더 좋을 것이다. 하지만 한국에서 원격진료는 둘 다 어려울 가능성이 높다.
한국에서 원격의료는 사업성이 높을까?
첫 번째, 가격을 보자. 한국에서는 진료를 포함한 모든 필수 의료 행위, 의료기기의 가격까지 정부가 정해준다. ‘모든 필수적인 의료 행위를 급여화하겠다’는 문재인케어가 시행된 이후, 정부의 가격 결정력은 더욱 높아졌다. 그리고 결정적으로 그 가격은 매우 저렴하다. 많은 경우, 급여는 원가를 보전해주지 않는다. 한국에서는 진료비를 마음대로 높여서 받을 수 없다.
물론 원격의료 회사가 이 진료비를 직접적으로 받지는 못할 것이고, (배달의 민족 모델처럼) 진료비의 일부를 수수료로 가져가는 모델도 불법일 가능성이 있다. 또한 한국에서 요양기관(병원)이 아닌 경우에는 보험 급여를 받을 수도 없다. 원격의료 회사는 의사와 환자를 중간에서 연결해주는 플랫폼 정도의 역할을 할 가능성이 높다. 그럼에도 불구하고 원격의료 회사가 돈을 벌려면 원격의료가 수행되는 과정에서 이 다섯 군데 중 적어도 하나에는 과금을 해야 한다.
- 환자 / 의사 / 의료 기관 / 국민건강보험 / 민간보험사
그런데 이 중의 대부분이 직간접적으로 기존의 급여 체계와 관련이 있다. 즉, 원격의료 회사에 가격에 대한 결정권이 없거나 매우 약할 것이라는 점이다. 따라서 기존에 한국의 의료기관이 현 수가 체계에서 큰 진료 수익을 벌어들이지 못하듯이, 원격의료 회사도 이러한 한계에 직면할 가능성이 높다. (다섯 주체 중에 한 가지, 민간 보험사의 경우 건보와는 관련이 없지만, 원격의료 회사가 민간보험사에 B2B로 과금을 하는 것이 법적으로 가능할지, 민간보험사가 지불의사가 있을지는 따져봐야 할 것이다.)
두 번째, 그렇다면 판매량을 늘릴 수는 있을까. 단가를 높이지 못해도 박리다매로 원격진료를 수행할 수 있으면 돈을 벌 수 있을지도 모른다. 이 부분에 대해서는 환자들이 원격의료에 대한 니즈가 얼마나 있는지가 관건이다. 이 부분은 더 지켜봐야겠지만, 코로나19와 같은 특수한 여건이 아니라면, 한국의 환자들이 대면진료 대비 원격진료를 더 선호할 가능성이 반드시 높다고 확신하기 어렵다.
원격의료 산업에 30년 가까운 역사를 가진 미국의 경우, 원격의료 산업이 최근 몇 년 동안 폭발적으로 성장하고 있음에도 불구하고 아직 대면 진료 대비 원격 진료가 차지하는 비중은 그리 높지 않았다. 2018년 JAMA에 보고된 바에 따르면, 원격진료의 사용자는 2005년의 206명에서, 2017년 20만 명 이상으로 절대적인 수는 크게 늘었다. 하지만 비율로 따지면 1,000명당 0.02명에서, 1,000명당 6.57명으로 증가한 것으로, 실제 원격진료의 사용율은 여전히 낮았다. 텔라닥의 경우, 사용율(utilization rate)은 가입자 중에서 한 자리에 그친다. (그나마 상장 당시 1% 정도이던 것이 2019년에는 9% 정도까지 상승했다) 또한, 최근 월스트리트저널 기사에 언급되듯이 미국인 중 최근 12개월 동안 원격진료를 받아본 사람 역시 10% 정도에 지나지 않는다.
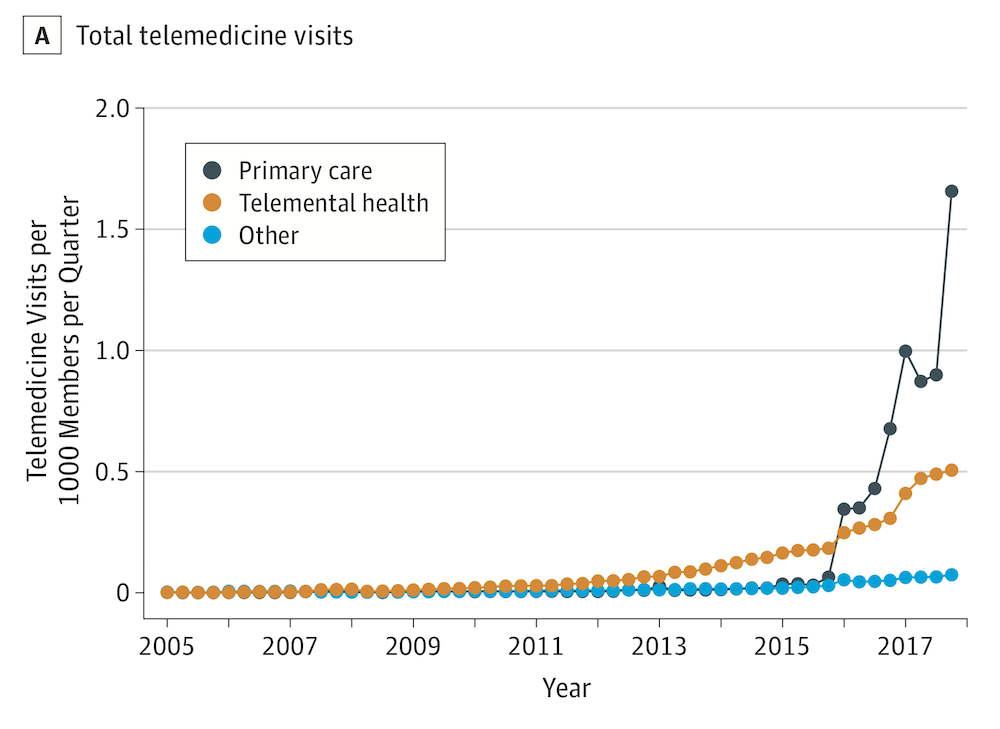 미국에서 원격진료는 최근 급격히 성장했지만,
미국에서 원격진료는 최근 급격히 성장했지만,
여전히 인구당 사용률은 그리 높지 않은 수준이다. (출처: JAMA 2018)
그동안 원격진료의 사용률이 낮았던 중요한 이유 중의 하나는 바로 환자들이 원격으로 진료를 받는 것을 선호하지 않았기 때문이다. 즉, 원격으로 진료받을 수 있는 선택지가 있더라도, 정작 환자들이 가능하면 원격보다는 대면으로 의사를 직접 만나서 진료받고 싶어할 수도 있다는 것이다. 의료 접근성이 떨어져서 예약하고 2-3주를 기다려야 하고, 차를 몰고 멀리까지 가서 의사를 만나야 하는 미국에서 그러할 정도라면, 의료 접근성이 높은 한국은 이런 현상이 더 크게 나타날 수 있다. 이러한 점에서 볼 때 따라서 원격진료 회사가 ‘박리다매’ 모델을 통해 수익성 높은 사업을 영위할 수 있을지도 불확실하다.
다만, 박리다매 모델로 사업이 가능한 부분도 있다. 바로 필자가 저서 ‘디지털 헬스케어: 의료의 미래’에서 온-디맨드 처방(On-demand Prescription)이라고 불렀던 모델이다. 미국의 Hims, Hers, Nurx 등의 회사는 (이 중에 Hims는 요즘 중기부가 좋아하는 기업가치 $1B 이상의 ‘유니콘’ 스타트업이다), 보통의 원격진료 회사와는 달리 매우 제한적인 종류의 질병만을 진료하고 처방한다. 예를 들어, 탈모, 발기부전, 금연, 피임, 여드름 등과 같이 환자가 병원에 가기를 꺼려하거나, 비교적 진단 및 처방이 명확하게 이뤄지는 분야에만 집중한다. 이러한 방식으로 특정 부문의 진료만 제공하면 더 많은 환자에 대한 진료 및 처방을 효율적으로 수행할 수 있으므로 ‘판매량’을 늘릴 수 있다. 이렇게 진료 대상 질병을 제한하여 서비스할 수 있을지도 관건이지만, 이런 모델은 국내에서 가능할 수도 있다.
마지막으로 또 한 가지의 모델의 가능성도 언급해야겠다. 이를 서비스의 종류로 봐야 할지, 혹은 환자가 진료에 응하는 행태로 봐야 할지 모르겠으나, 바로 ‘원격 2차 소견’이다. 이 부분 역시 필자의 저서에서 소개한 바 있다. 2차 소견은 한 명의 의사에게 진단을 받은 결과가 명확하지 않거나, 희귀한 질환이거나, 위험이 큰 수술, 혹은 고가의 치료를 받을지 결정해야 할 경우에 다른 의사의 소견을 더 들어보는 것을 뜻한다.
국내에서는 2차 소견을 받는 것이 일반적이지는 않지만, 미국에서는 고가의 약제를 사용하거나, 위험이 동반되는 수술 등의 경우에 보험사가 2차 소견을 요구하는 경우도 있다고 한다. 미국에서는 클리블랜드 클리닉이나, 메사추세츠 종합병원(MGH)와 같은 유수의 병원뿐만 아니라, 베스트닥터스와 같은 회사가 이러한 2차 소견을 원격으로 제공하고 있다.
이 모델도 구현하기에 따라서, 혹은 환자가 활용하기에 따라서 다르겠지만, 목적이 잘 구현된다면 ‘2차 소견’이라고 표현할 수 있을 것이고, 그렇지 않으면 그냥 ‘닥터 쇼핑’이 될 가능성이 있다. 앞서 언급한 의료전달체계의 개선이 선행되거나, 별다른 제한이 없다면 한국에서 원격진료는 닥터쇼핑에 남용될 우려도 적지 않다. 원격진료를 제공하는 기업의 입장에서만 본다면, 이렇게 ‘2차 소견’, 아니 더 나아가 닥터쇼핑을 통해 환자들이 ‘n차 소견’을 받을 수 있다면 판매량을 더 늘릴 수 있으니 사업에는 도움이 될 것이다. 하지만, 이에 따라 국가 의료비 지출은 폭증할 여지도 있다. (다만, 미국의 경우 원격진료에 주로 감기, 요로감염, 알러지 등 경증 질환 환자가 많다. 한국도 이렇게 경증 질환 환자가 주로 원격의료를 이용한다면, 생각보다 닥터쇼핑의 소지가 높지 않을 가능성도 있다는 반론도 가능하다.)
한국 원격의료의 사업성에 대한 의문
이러한 점들을 고려해볼 때 원격의료 회사가 한국에서 높은 사업성을 가지기는 어려울 가능성이 높다고 생각한다. 단가를 높이는 것은 어렵고 (물론, 갑자기 의료 수가가 높아지거나, 국민건강보험이 다자화되거나, 당연지정제가 폐지되는 등의 ‘혁명’ 수준의 변화가 일어난다면 이야기는 달라진다), 판매량을 늘리는 것도 쉽지 않다.
앞서 언급한 원격의료 회사는 특히 의사와 환자를 잇는 중간 플랫폼으로서의 역할을 상정하여 언급한 것이다. 여기에 덧붙여, 통신비 (원격진료를 하려면 통신망을 이용해야 한다), 플랫폼 구축비 (병원 내 시스템에, 예를 들어 EMR에 원격진료를 할 수 있는 시스템을 설치해야 할 수 있다), 디바이스 구매비 (원격모니터링을 하려면 환자가 혈당계 등을 구입해야 할 수 있다) 등의 요소가 추가될 수 있다. 하지만 이러한 경우에도 발생하는 매출이 일회적이거나, (특히 대기업이 관심을 가지기에는) 시장이 충분히 크지 않거나, 기술적 난이도가 그리 높지 않아서 경쟁사 대비 경쟁 우위를 가지기 어려운 부분이 많아서 (즉, 단가를 높이기 어렵다), 사업성이 매우 높다고 보기는 어렵다.
특히, 결정적으로 한국에는 원격의료에 매우 훌륭한 대체재가 있다. 대면진료다. 원격의료가 비싸거나, 불편하거나, 어렵거나, 느리거나, 스마트폰이 없거나, 혹은 익숙하지 않은 경우 그냥 집 앞의 동네의원에 가면 된다. 사업의 종류를 불문하고 대체재가 있다는 것은 사업성에 큰 마이너스 요인이다.
다만 여기에 아래와 같은 몇 가지는 일러두고 싶다.
- 언급한 대로, 일부 세부적인 분야에 따라서는 판매량을 늘리는 박리다매로 사업성이 높을 수 있다.
- 또한 앞서 언급한 것은 코로나19 판데믹과 같은 특수한 상황이 아닌, 일반적인 상황을 전제로 한 것이다. 판데믹 상황에서는 대체재인 대면진료가 불가해지므로, 원격의료에 대한 니즈가 올라갈 수 있다.
- 필자가 생각하지 못한 새로운 사업모델이 나오지 않으리라는 법은 없다. 사실 원격의료는 미국에서만 보더라도 거의 30년 가까이 진행된, 상당히 성숙한 산업이다. 즉, 다양한 사업모델이 지금까지 시도되어 왔다. 하지만 그럼에도 불구하고, 더 새롭고 창의적인 사업모델이 나오지 말라는 법은 없다. 코로나19로 (외국에서도) 대외적인 여건이 바뀌었기 때문에 새로운 모델이 시도될 여지는 있다고 본다.
- 특히, 앞서 언급한 다섯 가지 지불자 (환자, 의사, 의료 기관, 국민건강보험, 민간보험사) 이외에 제6의, 혹은 제7의 지불자를 끌어들이고, 새로운 지불구조를 창출해내지 못하리라는 법은 없다.
- 최근 필자는 ‘디커플링’을 읽으면서 생각지도 못했던 새로운 사업모델이 얼마든지 가능할 수 있다는 것을 깨달았다. 어쩌면 이러한 새로운 사업 모델의 혁신을 만들어내는 것이 기업가의 역할일지도 모른다.
- ‘사업성이 낮다’, 혹은 ‘필요성이 낮다’는 것과 이것을 ‘금지해야 한다’는 것이 동일하지 않음을 주지할 필요가 있다. 원격의료에 대한 사업성이 낮다는 것이, 이를 금지해야 한다는 논거로 활용될 수는 없다.
정부는 원격의료를 왜 추진할까
그렇다면 과연 정부는 왜 원격의료를 ‘한국판 뉴딜’로 추진함으로써, 의료 산업의 활성화를 꾀하고자 하는 것일까? 특히 유관 부처 중에 기재부나 산자부, 혹은 대한상공회의소 등에서는 이 이슈를 주로 산업적인 측면에서 바라보지만, 정작 산업적인 효과는 크지 않을 수 있음을 앞서 지적했다.
안타깝게도 필자의 역량으로는 그 이유를 여전히 이해하기가 어렵다. 앞서 언급한 부분에서 필자가 잘못 아는 것이 있을 수도 있고, 필자가 빠뜨린 것이 있을 수도 있다. 혹은 그러지 않기를 바라지만 당국자들이 이 이슈를 잘 모르고 있거나, 이런 정도의 깊은 고민을 하지 않았을 수도 있다. 현재 적어도 외부에서 필자가 보기에 정부에서 이런 정도로 깊은 고민을 하지 않는 느낌이 강하다.
물론 ‘틀어 막아놓아서 아무것도 못 하는 것보다는, 뭐라도 할 수 있게 해주는 것이 산업적으로 좋을 것이다’ 정도의 간단한 논리라면 더 이상 할 이야기는 없다. 혹은, ‘혁신은 어디에서 나올지 모르기 때문에, 일단 풀어주자’ 정도로 생각할 수 있다. 하지만 단순히 규제를 완화하는 것과, 이를 ‘한국판 뉴딜 정책’과 같은 국가적 산업 활성화를 위한 정책적으로 지원하는 것에는 큰 차이가 있다. 필자와 같이 디지털 헬스케어 업계와 이해관계가 얽힌 내부자의 입장에서는 (특히, 필자는 원격진료 회사의 지분까지 가지고 있다!) 이런 정책에 의문을 제기하기는커녕 두 손 들고 환영해야 맞을 것이다.
하지만 중립을 지켜야 하는 전문가의 입장에서는 막대한 세금을 쓰는 국가 정책이라면, 효과를 극대화하고 부작용을 최소화하기 위한 명확한 논리와 근거가 필요하다는 점을 강조하고 싶다. 더욱이 코로나19와 같은 범국가적, 범지구적 위기를 타개하기 위한 정책이라면 말이다. 더 나아가, 국고를 쓰기에 앞서 기회비용에 대해서도 심사숙고해봐야 할 것이다. 결국 건강한 의료 시스템, 지속 가능한 의료 시스템이 갖춰져야만 복지로서의 의료도 있고, 산업으로서의 의료도 있으며, 결과적으로 원격의료도 의미를 가지게 될 것이다.
빼놓을 수 없는 것, 의약품 배송은?
원격의료의 허용을 이야기할 때, 빼놓아서는 안 되는 이슈가 바로 의약품 배송이다. 이번 글은 원격의료에 관한 내용이어서 의약품 배송에 대해서 자세하게 다루지는 않았다. 하지만 의약품 배송이 불법인 상황에서 원격의료만 허용되는 것은 원격의료가 가지는 장점을 크게 저해할 수밖에 없다는 점을 지적하지 않을 수 없다. 예를 들어, 도서 산간 및 격오지에서 원격진료를 받고 처방전까지 원격으로 받았다고 할지라도, 정작 약을 받기 위해서 약국까지 가야 한다면 실효성이 떨어진다.
아마존이 인수한 의약품 배송회사, 필팩
코로나19와 같은 상황에서도 마찬가지다. 원격진료를 통해서 의료진-환자의 접촉이나, 환자 간의 접촉을 낮추고, 자가격리 중인 만성질환 환자들에게도 진료를 제공할 수 있다고 할지라도, 약을 받기 위해서 약국을 오프라인으로 방문해야 하는 것은 합리적이지 않다. 하지만 한국에서는 원격의료와 함께 의약품 배송도 금지되어 있으며, 이는 약업계에서 반발하는 또 다른 이슈이다. 참고로 미국과 중국 등에서는 이 규제가 없으며, 아마존과 알리바바는 최근 의약품 배송업에 진출하기도 했다.
사실 지난 2월 말 코로나19 사태로 복지부가 원격진료를 한시적으로 허용하면서, 국내에 의약품 배송 역시 한시적으로 허용되어 있는 상황이기는 하다. (역시나 별다른 원칙 없이 “수령 방식은 환자와 약사가 협의하여 결정” 이라고만 되어 있다.) 하지만 현재 원격의료에 대해서는 논의가 활발하지만, 정작 원격의료가 실효성을 가지기 위한 필요 조건 중의 하나인 의약품 배송에 대해서는 전혀 논의가 되고 있는 것 같지는 않다. 당국은 의약품 배송에 대해서도 원격의료만큼 논의할 필요가 있다.
나가는 말
자. 지금까지 길고 긴 글을 통해서 원격의료의 여러 측면, 특히 한국이라는 특수한 의료 시스템 하에서 원격의료와 연계된 다양한 이슈를 살펴보았다.
먼저 우리는 원격의료-원격진료-원격 환자 모니터링 및 소위 ‘비대면 진료’라는 개념부터, 원격의료를 구체적으로 어떻게 구현할 수 있을지 ‘누가-누구에게-언제-무엇을-어떻게’ 할 것인지의 다섯 가지 변수를 바탕으로 살펴보았다. 원격의료 (혹은 관련 용어)의 정의 및 범주에 대한 합의가 있어야만 논의를 시작이라도 할 수 있으며, ‘원격의료의 5하원칙’을 어떻게 설정하느냐에 따라 매우 다양한 경우의 수가 존재함을 다시 한번 강조하고 싶다. 다만, 안타깝게도 한국에는 아직 이러한 기본적인 부분부터 충분히 세부적인 수준으로 논의가 진행되고 있지 못한 것으로 보인다.
더 나아가, 우리는 원격의료와 관련되는 한국 의료 시스템의 더 근본적인 이슈도 살펴보았다. 의료전달체계와 수가 문제가 그것이다. 이 이슈들은 원격의료 이슈와는 상관없이 그 자체로도 매우 중요한 문제일 뿐만 아니라, 원격의료가 한국 의료에 큰 부작용 없이 구현되기 위해서 해결이 선행되어야 함을 강조했다. 특히 수가와 관련해서는 주마다 다른 미국의 Parity Law에 대해 자세히 살펴보았다.
또한 우리는 원격의료의 질 관리에 대해서도 알아보았다. 원격의료를 허용할 것인지, 어떻게 허용할 것인지(‘원격의료의 5하원칙’, 의료전달체계, 수가)도 문제이지만, 허용한 이후에 의료 서비스의 질이 떨어지지 않도록 어떻게 관리할 것인지도 중요하다. 여기에 대해서는 진료 가이드라인의 제정과, 가이드라인 준수 여부에 대한 모니터링이 필요함을 언급했다. 또한 원격의료에 특화된 의학 전공의 필요 여부에 대해서도 이야기했다.
마지막으로 우리는 원격의료 허용과 연관되어 제기되는 의료 영리화의 가능성이 있는지 살펴보았으며, 원격의료의 허용과 영리법인 병원 허용 이슈는 별개의 사안임을 알아보았다. 다만, 현재 정부가 추진하는 정책적의 맥락이 원격의료를 통해 의료의 산업적 측면을 강화시킨다는 점도 이야기했다. 하지만 정말 한국에서 원격의료가 허용된다고 하더라도, 정작 원격의료에 관련된 플랫폼 등의 서비스를 제공하는 기업의 사업성이 높지 않을 가능성이 큰 이유도 살펴보았다. 이에 따라, 필자는 현재 정부가 의료산업의 활성화를 위해서 원격의료의 합법화를 추진하는 이유가 무엇일지에 대한 의문과, 혹시 관련 이슈에 대한 고민이 충분하지 않은 것이 아닌지 우려를 표명했다.
원격의료는 한국에서 이해관계자들 사이에 첨예한 의견 차가 반복되면서 지금까지 한 걸음도 나아가지 못했다. COVID-19으로 촉발된 여러 변화 속에서, 원격의료에 대한 해묵은 이슈가 새롭게 부각되었지만, 과연 지금과는 다를지는 지켜볼 일이다. 필자는 다만 이 글을 통해서 원격의료의 합법화를 반대하는 분들과 찬성하는 분들 모두에게 논의가 시작될 수 있는 출발점을 어떻게 마련할 수 있을지, 더 세부적으로 고려해볼 것들은 무엇이 있을지를 제시하고 싶었다. 특히 정부 당국자들과 정책 입안자들은 이 이슈가 얼마나 복잡다단하며, 왜 단순하게 생각해서, 무작정 밀어붙여서는 안 되는지가 전달되었으면 한다. 오랫동안 해결되지 않은 문제는 그만한 이유가 있다. 이런 문제를 풀기 위해서는 무엇보다 이해관계를 조율하는 ‘과정’이 중요하다는 점을 잊어서는 안 되겠다.
필자도 원격의료에 대해서 파악하고 있지 못한 부분이 많고, 이번 글을 쓰면서 또 많이 배웠다. 충분히 파악하지 못했거나 불확실한 부분은 본문에서 가능하면 모두 명기하여 놓았으니, 이를 고려하여 글을 읽어주시고, 관련하여 코멘트가 있으신 분들은 알려주시면 좋겠다. 아무쪼록 한국에서 원격의료 이슈가 합리적이고 사려 깊은 과정을 통해서, 이해관계자들이 납득할 수 있는 합의에 이르기 위해서 이 글이 조금이라도 도움이 되었으면 한다.
Discover more from 최윤섭의 디지털 헬스케어
Subscribe to get the latest posts sent to your email.


























최윤섭 박사님과
원격의료에 대해서 말씀 나누고 싶습니다.
아마존 알렉사 승인받은 공식 SI(System Integrator)입니다.
연락주시면 꼭 한번 뵙고 싶습니다.
감사합니다.
ICON.AI is an Amazon-approved System Integrator for AVS(Alexa Voice Service) as below and we’re located in Seoul, Korea.
· Systems Integrators page: https://developer.amazon.com/en-US/alexa/alexa-voice-service/systems-integrators
· AVS What’s New page: https://developer.amazon.com/en-US/alexa/alexa-voice-service/avs-new
ICON.AI: http://icon.ai/amazon-alexa/
메일로 용건을 알려주시면 됩니다. yoonsup.choi@gmail.com 입니다. 다만, 원격의료에 대해서 제가 할 수 있는 이야기는 이 포스팅에 모두 써놓았습니다.
좋은 글 잘 읽었습니다. 원격의료의 개괄과 중요 포인트를 이해하기 쉽게 기술하신, 현 시점에서 필요한 글이라고 생각합니다. 항상 좋은 글 잘 읽고 있습니다. 감사합니다.
다 읽은 기념으로 코멘트 남깁니다. ^^ 원격의료에 대해 점검 중인데 많은 도움이 되었습니다.
저도 박사님의 생각과 동일합니다. 원격의료는 우리사회에 꼭 필요한 시스템인 것만은 분명합니다. 다만 한순간의 전면적인 허용은 큰 문제를 야기할 수 있으니 점진적으로 도입과 체계를 잡는 것이 좋을 것 같습니다. 글 잘 읽었습니다. ^^
원격진료에 대한 이야기가 많이 나오는데 구체적인 내용을 파악하기 어려워 찾던 중 들어오게 됐습니다. 정치권에서 말하는(대중에게 말해지는) 원격진료 개념이 얼마나 추상적인 수준인지 알 수 있었습니다. 오랜 시간 들여 써주셔서 감사합니다.
교수님 좋은 글 감사드립니다. 정말 잘 읽었습니다.
한림대 의대에서 일차의료를 공부하고 있습니다. 여러 이유로 원격 환자 모니터링을 살펴보다 박사님의 글을 찾아 읽었습니다. 공을 들여 유익한 글을 써 주셔서 감사합니다.
선생님, 읽어주셔서 감사드립니다.
좋은 정보를 공유해주셔서 진심으로 감사합니다.
좋은 하루 보내세요!
원격의료, 진료에 관하여 잘 정리해주셔서 감사합니다. 생각의 틀을 잡는데 큰 도움이 되었습니다.
우리나라에 일차의료제도 도입이 시급하다고 생각하는 연구자입니다. 좋은 글을 읽고 갑니다. 고맙습니다.
[…] 작년 5월 “한국의 원격의료에 대한 생각과 그 생각에 대한 생각” 이라는 긴 포스팅에서 원격의료의 개념, 정의, 여러 이슈를 자세히 […]
한국의 수가 문제와 의료제도의 개선이 많이 필요하다고 느끼는 현 시점에서, 여러 관점에서 분석해주신 글 잘 읽고 갑니다. 좋은 글 감사합니다.
비대면 진료에 대해 많은 시사점을 얻을 수 있는 좋은 글입니다. 막연한 아이디어를 체계적으로 다듬어진 글로 읽으니 생각도 같이 정리되네요. 감사합니다.