이번에는 원격의료 중에서 원격진료에 대해서 알아보자. 원격진료는 말 그대로 진료실에서 의사가 환자를 진료하는 행위를 전화, 문자, 이메일, 앱, 영상 통화 등의 통신 기술을 통해서 원격으로 하는 것을 의미한다.
흔히 원격진료라고 하면 영상 통화를 통해서 의사와 환자가 얼굴을 보면서 하는 것을 떠올리지만, 2016년 미국 시장을 기준으로 보면 지금까지의 사용률(overal adoption)은 화상 통화(22%)보다는 오히려 전화(59%), 이메일(41%), 문자 메시지 (29%), 앱(24%)이 더 높다. 다만, 화상 원격진료의 사용률은 2015년 7%에서 2016년 22%로 1년 만에 큰 폭으로 증가했다.
또한 의사-환자 간의 원격진료뿐만 아니라, 의료진 간의 협진이나 의견을 주고받기 위한 의사-의사 간의 원격진료도 있다. 국내 의료법에 따르면 의료진 간의 원격진료는 현재도 합법이다. 이번에는 쟁점이 되고 있는 의사-환자 간의 원격진료에 대해서 다뤄보도록 하겠다.
“원격 의료 집중 해부” 시리즈
- (1) 원격 환자 모니터링
- (2) 원격 진료, 제대로 알자
- (3) 원격 진료, 얼마나 안전한가?
- (4) 한국의 원격의료, 무엇이 문제인가
- 한국의 원격의료에 대한 생각과, 그 생각에 대한 생각
한국의 원격진료
한국에서 2019년 상반기 현재 의사-환자 간 원격의료는 불법이다. 전 세계에서 원격의료를 명시적으로, 전면적으로 금지하는 나라는 필자가 알기로 한국이 유일하다. 왜 유난히 한국에서만 원격의료가 불법인지, 이 문제를 앞으로 어떻게 풀어가야 할지는 매우 복잡한 문제다. 의료계는 원격의료, 혹은 원격진료 단어만 나와도 크게 반발하며, 이미 이 문제는 정치 이슈화되어서 정치권에서도 의견이 갈린다.
만약 원격의료 규제에 대해서 변화가 있으려면 의료법 개정안이 국회를 통과해야 하는데, 과연 국회의 동의를 받을 수 있을지 여부는 이제 다분히 정치적인 문제라고 할 수 있다. 과거 정부에서는 2013년, 2016년 등 원격의료를 합법화하는 의료법 개정안을 입법예고한 적도 있었다. [1, 2] 복지부가 향후 다시 원격의료 허용을 추진한다고 할지라도 이처럼 국회를 설득하는 절차를 거쳐야 하며, 이 이슈에 대해서는 진보와 보수 정당의 입장이 다를 수 있다는 것 정도만 여기에서는 이야기하고 넘어가도록 하자.
이처럼 한국에서는 아직 원격의료가 허용되지 않았고, 언제 허용될지에 대해서도 불확실한 상황이다. 그러므로 이 분야에 대해 몇몇 시범사업 정도를 제외하면 국내 사례는 전무하다. 따라서 미국과 같이 현재 원격의료가 활발하게 진행되고 있는 사례를 바탕으로 이 분야를 알아볼 수밖에 없다. 하지만 먼저 한국과 미국은 의료 체계 자체가 매우 다르므로 이러한 차이점을 분명하게 이해할 필요가 있다.
성장하는 미국의 원격진료 시장
미국에서는 1990년대부터 원격의료가 본격적으로 활성화되기 시작했다. 넓은 국토 면적으로 인해서 지역별로 의료 수준이 크게 다르며, 의료 접근성 문제가 심각하기 때문이다. 이에 따라 시골과 대도시 병원 간의 원격의료에 대한 필요성이 제기되었고, 1993년 미국원격의료협회(American Telemedicine Association, ATA)가 설립되면서 본격적으로 원격의료가 시행되었다.
미국에서는 주별로 원격의료에 대한 규정이 다르다. 원격의료의 정의, 자격요건, 의료 사고 발생 시 손해배상 책임 여부, 보험 적용 여부 등이 주별로 다르므로 세부적으로 들어가면 매우 복잡해진다[ref]. 미국원격의료협회는 미국 50개 주정부별로 원격의료 정책이 복잡한 상황임을 파악하고, 주별 원격의료 정책 현황을 정리하여 발표하기도 했다.
미국의 다양한 원격의료 회사들 (출처: Healthpopuli)
미국에서 원격진료는 현재 다양한 기업에 의해서 활발하게 시행되고 있으며, 관련 산업은 해마다 폭발적으로 성장하고 있다. 2014년 미국에서는 6건의 진료 중에 1건은 이미 원격으로 이루어지고 있다는 보고가 있었으며, 2020년까지 원격진료 건수는 2배로 늘어날 것이라고도 예상된다. [1, 2]
또한 2016년 7월에 출판된 JAMA 논문에는 미국의 원격진료 횟수는 100만 건을 넘어설 것이라는 예측이 있었다.[ref] 아래에서 자세하게 살펴볼 미국 최대의 원격진료 회사 텔라닥(teladoc)의 2016년 원격진료 횟수만 하더라도 95만 건이었으며, 2017년에는 146만 건을, 2018년에는 250만여 건을 기록했다.[1, 2] 뿐만 아니라, 미국 최대의 헬스 시스템인 카이저 퍼머넌테(Kaiser Permanente)는 2016년 이뤄진 1억 건 이상의 진료 중에, 사상 최초로 대면진료보다 원격진료가 더 많이 이뤄졌다고 밝히기도 했다.[ref]
뿐만 아니라, 직원들에게 원격의료 서비스를 제공하려는 기업들도 늘어나고 있다. 2014년 타워즈 왓슨(Towers Watson)이 직원 수가 1,000명 이상인 미국 기업들을 대상으로 조사한 바에 따르면, 직원들에게 원격의료 서비스를 제공하려는 기업은 2014년 22%에서 2015년 37%로 증가할 것으로 예상되었다.[ref] 또한, 34%의 추가적인 회사들은 2017년까지 원격진료를 직원들에게 제공하는 것을 고려하겠다고 밝혔다. 즉, 2017년에는 70%의 기업 고객들이 원격진료 서비스를 이용할 것이라는 예측이었다.
이렇게 원격진료가 폭발적으로 증가하는 추이를 보면 패스트 컴퍼니가 “병원에 직접 진료를 받으러 간다는 것이 나중에는 ‘비디오 대여점에 간다’는 것만큼 어색하게 느껴지는 때가 올 것이다”라고 언급했던 것도 무리가 아닐지도 모르겠다.[ref] 스크립스 중개과학연구소의 에릭 토폴 박사 역시, 저서 ‘청진기가 사라진 이후(Patients Will See You Now)’에서 “직접 진료실을 방문하는 것이 점점 퇴출당하고 있다 (Physical office visits are on their way out.)”고 언급하기도 했다.
미국 의료 시스템의 특수성
이렇게 미국에서 원격진료 시장이 급성장하고 있는 요인으로는 미국의 의료 시스템의 특수성을 빼놓을 수 없다. 원격진료가 활성화될 수밖에 없는 환경적인 여건이 갖춰져 있기 때문이다. 의료 서비스의 공급 대비 과도한 수요, 폭등하는 의료 비용, 비효율적인 의료 체계, 낮은 접근성 등이 그러한 이유이다.
미국에서 의사의 수는 절대적으로 부족하며, 의료에 대한 접근성은 낮다. NACHC(National Association of Community Health Centers)의 조사에 따르면, 미국에서는 의사의 부족 때문에 약 6,200만 명의 사람들이 적절한 1차 진료를 받지 못하고 있다고 한다.[ref] 이 사람 중 43%는 저소득층이며, 28%는 교외 지역에 사는 사람들, 38%가 소수 인종이다.
더구나 미국에서는 의사 1명 당 환자의 수가 평균 370명이라고 하며, 시골뿐만 아니라 대도시의 경우에도 환자 대비 의사의 수가 턱없이 부족한 경우가 많다.[ref] 예를 들어 의사 1명 당 환자의 수가 뉴욕은 무려 912명, LA는 531명이다.[ref] 한 예측에 따르면 2020년이 되면 미국에서 90,000명의 의사가 부족할 것이라고도 한다.[ref]
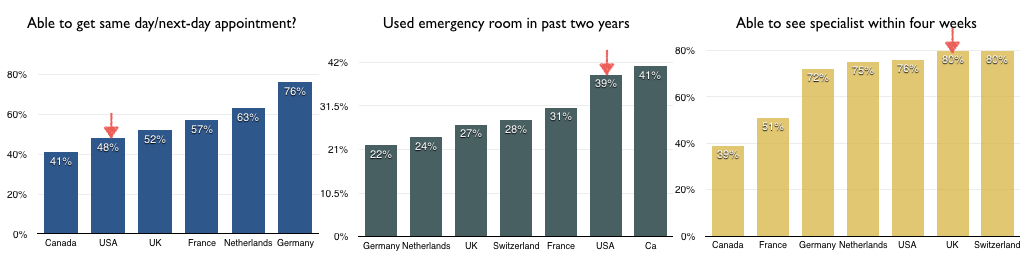
이러한 상황에서 의료 접근성은 매우 낮아질 수밖에 없다. 조사에 따르면, 2017년 미국 대도시에서 1차 병원(family practice), 즉 우리로 치면 동네 병원에서 진료받기 위해서 기다려야 하는 시간은 무려 평균 29일나 된다.[ref] 그중 보스턴이 최악으로, 자그마치 109일을 기다려야 진료를 받을 수 있다. 언제든지 필요하다면 당일에 전문의들의 진료를 받을 수 있는 한국의 의료와는 상상하기 힘들 정도로 차이가 크다.

미국에서 가정의학과 진료를 받기 위해 기다려야 하는 시간 (출처: Merrit Hawkins)
또 다른 통계를 보자면, 미국에서 당일이나 다음날 병원 예약이 가능한 경우는 48%밖에 되지 않으며, 4주 안에 전문의의 진료를 받을 수 있는 비율은 76%밖에 되지 않는다.[ref] 이렇게 의사를 제때 만나지 못하는 상황이라면, 응급실의 사용 비율이 높을 수밖에 없다. 미국에서는 최근 2년간 응급실에 간 경험이 있는 환자의 비율도 약 40%로 다른 나라들에 비해 매우 높은 이유도 여기에서 기인하는 것으로 보인다.
이런 상황에서 지난 몇 년간 의료 서비스에 대한 수요는 더 늘어났다. 소위 오바마케어(Affordable Care Act)가 2014년 1월부터 시행됨에 따라서 기존에 의료 보험 혜택을 받지 못하던 4,700만 명의 미국인 중에서 1,640만 명이 새롭게 보험 혜택을 받게 된 것이다.[ref]
결국 미국에서 의사의 수는 부족하고, 의료 서비스의 접근성은 낮은 상황인데도, 의료 서비스의 수요는 폭발적으로 증가하고 있다. 이런 환경에서 아픈 사람들을 아예 병원을 방문하는 것을 포기하거나, 혹은 의료비가 비싼 응급실을 찾게 되며, 이는 모두 의료비의 상승을 초래한다. JAMA의 연구에 따르면 2011년 미국의 총 의료비 지출 중 27%인 7,340억 달러가 불필요한 의료 서비스, 비효율적인 의료 시스템 등으로 낭비되었다고 한다.[ref]
원격의료, 붕괴한 미국 의료 시스템의 대안?
이렇게 문제가 많은 미국의 의료 환경에서 원격의료의 역할이 대두되는 것은 어찌 보면 자연스럽다고 볼 수 있다. 무엇보다 공간적, 시간적 제약에 상관없이 의료의 접근성을 비약적으로 높일 수 있다.
시장 점유율 1위의 원격진료 회사 텔라닥의 경우, 10분 이하의 대기 시간을 통해 의사를 만나게 해주겠다는 것이 핵심 가치 제안 중의 하나이다. 전화나 화상 통화 등 제약적인 수단이긴 하지만, 대면진료를 위해 수십 일을 기다리는 것보다는 10분 만에 화상 진료를 받는 것이 크게 매력적인 옵션일 수 있다. (footnote: 여담이지만, 필자가 2018년 6월 중국 칭화대에서 한국과 중국의 의료계와 산업계의 전문가들이 모여서 디지털 헬스케어를 주제로 심포지움을 한 적이 있다. 필자가 텔라닥의 사례를 다루며 10분을 언급했더니, 알리바바 헬스케어 센터장이 알리바바의 원격진료는 30초만에 의사와 환자를 연결해준다고 이야기했다)
미국에서는 원격의료에 대한 환자의 만족도가 높으며, 의료 비용도 절감할 수 있다는 근거들도 나오고 있다. 2013년 시스코가 1,547명의 사람들을 대상으로 조사한 바에 따르면, 74% 의 환자들이 대면 진료보다 원격진료를 선호했다.[ref] 원격진료를 지원하는 보험사 헬스파트너스(HealthPartners)가 40,000건의 원격진료 사례를 조사한 바에 따르면, 기존 방식보다 평균 $88을 절약할 수 있었고, 환자의 시간은 2.5시간 절감되었다고 한다.[ref] 또한 2015년 한 컨설팅 회사의 예상에 따르면, 원격의료에 대해서 메디케어 보험 적용을 확대하면 2017년부터 2026년까지 18억 달러의 비용 절감 효과가 있을 것으로 예상되기도 한다.[ref]
미국 정부는 제도적으로 원격의료를 장려하고 있다. 민간보험 영역에서는 원격의료동등법(Telehealth Parity Law)으로 질병에 원격의료와 외래진료에 동일한 보험을 적용하도록 유도한다. 해마다 이 법안을 채택한 주는 늘어나고 있는데, 2018년 초를 기준으로 38개 주가 이 법을 채택했다.[ref] 이 법안이 적용되는 주에서는 원격진료의 수가 더 늘었다는 보고도 있다.[ref] 이외에 총 1900만 명 이상 가입자가 있는 메디케어 보험을 소유한 뇌졸중, 신부전 환자는 원격의료를 선택할 수 있는 ‘만성질환 관리법(Chronic Care Act)’이 상원의회를 통과했다.[ref]
앞서 언급했듯이 미국에는 많은 원격의료 회사들이 난립해서 경쟁하고 있다. 특히, 미국에는 주별로 원격의료에 대한 규정이나 보험 적용 범위가 다를 뿐만 아니라, 의사 면허도 주별로 발급되기 때문에 원격진료도 일차적으로는 각 주에 기반해서 사업을 영위해야 한다. 이에 따라 크고 작은 원격의료 회사들이 많이 생겨나고 또 없어지기도 한다.
우리는 미국의 원격의료 회사 중에 가장 오래되고, 가장 규모가 큰 텔라닥(teladoc)을 중심으로 살펴보고자 한다. 텔라닥은 2015년 7월, 1억 5700만 달러의 자금을 끌어들이며 원격의료 회사로는 최초로 뉴욕 증시 상장에도 성공했다. 주식 시장에 상장된 만큼 많은 데이터가 공개되어 있으므로, 우리가 참고하기에 좋다.
Teladoc: 미국 최초, 최대의 원격의료 회사
텔라닥은 환자가 언제 어디에 있든지 인터넷, 화상 통화, 전화 등을 통해서 의사를 연결하여 진료를 받게 해주는 것을 목표로 하는 미국 최대의 원격의료 회사다. 3,100명 이상의 의료 전문가들이 소속되어 있으며, 가입 고객은 2018년 2,280만 명에 이르고, 그 수는 매년 폭발적으로 증가하고 있다. 2016년 1월 텔라닥의 발표에 따르면 시장 점유율이 70%에 달하는 압도적 선두 기업이다.
 시장 점유율 70%의 선두 기업, 텔라닥
시장 점유율 70%의 선두 기업, 텔라닥
1년 365일 24시간 진료를 시행하며, 앞서 언급했듯이 환자가 진료를 신청한 후 기다려야 하는 시간은 평균 10분 이하이다. 보스턴의 진료 대기 시간 109일과 미국 평균 대기 시간인 2.5주를 생각하면 가히 혁신적이라고 할 수밖에 없다.
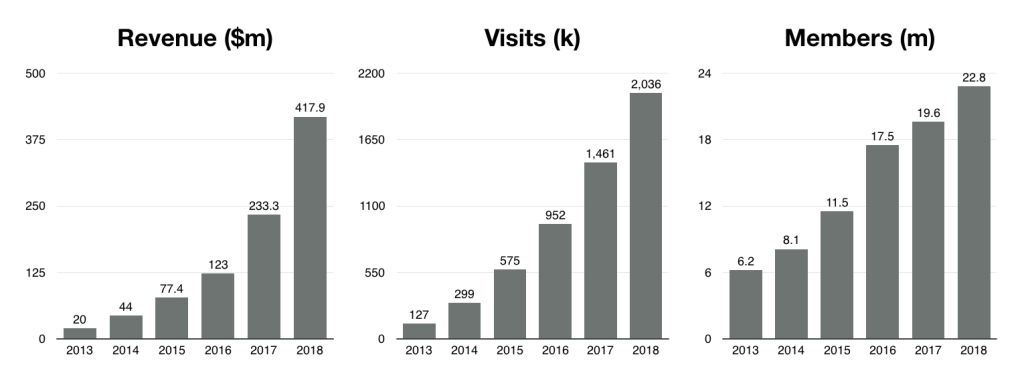
텔라닥의 진료수 역시 매년 폭발적으로 성장하고 있다. 2016년 95만 건, 2017년 146만 건, 그리고 2018년에는 250만여 건의 진료가 이뤄져서 연평균 64%의 성장을 보여주고 있다.[1, 2] 가입자와 진료수가 성장함에 따라서 매출 역시 빠르게 증가하고 있다. 또한 서비스의 질도 높다. 상장 당시 발표에 따르면 과거 6년간 환자들의 서비스 만족도가 95%를 넘는다.
텔라닥의 매출, 진료수, 가입자가 폭발적으로 성장하고 있다.
텔라닥이 목표로 하는 것은 미국의 1차 병원 진료 시장이다. CDC에 따르면 미국에서는 매년 1차 병원을 방문하는 횟수는 1차 개원 병원, 병원 응급실 등을 모두 합해서 12억 건 이상이다. 텔라닥은 이 진료 시장의 1/3, 즉 약 4억 건의 진료가 궁극적으로 원격진료를 통해서 점유할 수 있다고 보고 있다.
고객과 수익 모델
텔라닥은 B2C가 아닌 B2B2C 사업 모델을 가지고 있다. 즉, 개인 환자에게 직접 원격진료 서비스를 제공하는 것이 아니라, 기업 고객에 서비스를 제공하면, 해당 기업 고객의 직원이 텔라닥의 원격진료 서비스를 이용하는 방식이다. 텔라닥은 장기적으로는 개인 환자에게도 직접 서비스를 제공하는 것을 계획하고 있는 것으로 보이지만, 아직은 B2B2C 모델이 중심이다. 예를 들어, 가정용품 소매 기업인 홈디포(Home Depot)가 텔라닥의 서비스에 가입했다면, 홈디포 직원들은 언제든지 필요할 때 텔라닥의 원격진료를 받아볼 수 있는 것이다. (홈디포의 사례는 이후 좀 더 자세하게 설명한다)
텔라닥은 이러한 B2B2C 모델이 환자들에게 원격의료를 제공하기 위한 가장 효율적인 방법이라고 설명하고 있다. 여기에는 미국 특유의 의료 보험 체계가 반영되어 있다. 국가에서 의료보험을 운영하는 한국과 달리 미국에서는 직장에서 제공하는 의료 보험에 직원들이 가입하기도 한다. 고용주는 직원들이 건강을 유지하는 것이 장기적으로 의료비용 지출을 절감하는 방법이기도 하기 때문에, 직원들에게 각종 헬스케어 서비스를 제공하기도 한다. 텔라닥을 통한 원격의료 서비스도 그 일환이라고 볼 수 있다.
2019년 1월 발표한 자료를 보면, 텔라닥은 12,000개 이상의 기업 고객을 가지고 있으며,포춘 500기업 중에는 40% 정도가 텔라닥의 고객이다. [ref] 2015년 7월 상장 당시 기업 고객의 수가 4,000개 정도라고 밝혔으니, 불과 3년 반만에 고객 수가 3배로 증가한 것이다.[ref] 기업 고객은 크게 일반 기업, 보험사, 의료 기관 등의 세 종류로 나뉜다. 기업 고객은 텔라닥에 정기적인 구독료(subscription fee)를 내고, 실제 진료가 이루어질 때 개별 진료비(visit fee)를 추가로 지불한다. 구독료는 기업이 지불하며, 진료비는 기업이 지불하거나 환자 개인이 지불하는 경우도 있다.
텔라닥의 효용: 홈디포의 사례
그렇다면 과연 텔라닥의 전화, 화상채팅 등을 통한 원격진료 서비스는 얼마나 효과적일까? 텔라닥의 서비스가 가치를 가지기 위해서는 당연히 환자를 효과적으로 진료할 수 있어야 한다. 뿐만 아니라, 텔라닥에 직접 비용을 지불하는 기업 고객의 입장에서도 기존의 의료 서비스 대비 비용을 절감할 수 있어야 할 것이다.
텔라닥이 주식 상장을 위해서 제출한 S-1 서류에는 자사의 원격진료 서비스의 효과성 및 효율성을 홈디포의 사례를 들어서 설명하고 있다.[ref] 텔라닥의 최대 고객 중의 하나인 홈디포는 상장 전 3년간 텔라닥의 서비스를 이용하여 15만 명의 직원들에게 원격의료를 제공했다. (사실 S-1 서류에는 직접적인 회사명을 언급하는 대신, ‘미국에서 가장 큰 가정용품 소매 기업(the nation’s largest home-improvement retailer)’ 이라고만 표현하였지만, 홈디포의 사례다.[ref])
텔라닥은 독립적인 연구 기관에 의뢰하여 홈디포가 텔라닥과 계약했던 2012년 5월 전과 이후의 20개월을 비교했다. 즉, 같은 대상에 대해서 기존의 방식으로 진료를 받는 것과 대비하여 텔라닥의 효과를 파악하려 한 것이다. 그 결과는 아래와 같다.
- 홈디포는 동일한 질병에 대해 직원들이 기존의 방식으로 진료받는 것에 비해서, 텔라닥을 사용하였을 경우 직원 한 사람당 $1,157의 비용을 절감
- 직원 한 명당, 매달 나가는 의료 비용의 경우, 예상되던 비용에 비해 $21.30을 절감
- 홈디포는 텔라닥을 통해 약 9배의 투자 대비 수익률(ROI)을 달성
- 텔라닥의 원격진료를 받은 사람 중 92%가 완전히 문제가 해결되었으며, 추가적인 진료나 응급실 방문 등이 필요 없었음
- 홈디포의 2014년 총 가입료는 $593,406이었으며, 텔라닥을 이용함으로써 약 536만 달러의 비용을 절감
이렇게, 적어도 홈디포의 사례에서는 텔라닥의 원격의료가 상당히 효과적이었다는 것을 알 수 있다. 홈디포의 직원들에게 진료가 효과적으로 수행되었을 뿐만 아니라, 홈디포 기업 입장에서도 기존 방식 대비 비용을 상당히 절감할 수 있었던 것이다.
텔라닥의 효용: 렌트어센터의 사례
뿐만 아니라, 가구 회사인 렌트어센터(Rent-A-Center)에 대해서도 홈디포와 비슷한 방식으로 조사한 결과가 언급되어 있다. 렌트어센터는 24,000명의 직원에게 텔라닥의 서비스를 제공하고 있다. 렌트어센터의 경우, 조사 결과는 아래와 같다.
- 직원 한 사람당 텔라닥을 사용한 비용은 $284로, 같은 질병으로 외부의 병원이나 응급실을 방문한 경우보다 $2,419 저렴
- 렌트어센터의 2014년 총 가입료는 $146,610으로, 텔라닥을 이용함으로써 해당 기간 173백만 달러의 비용을 절감한 것으로 추정
- 렌트어센터의 투자대비수익률(ROI)는 11.8배였으며, 이 회사의 2014년 총 의료비와 처방 비용을 7% 절감
이러한 수치로 미루어 보아, 앞서 언급한 홈디포의 사례에서와같이 렌트어센터의 경우에도 텔라닥을 활용하여 유의미한 효과를 거두었던 것을 알 수 있다.
원격진료의 여러 모델
물론 이렇게 텔라닥처럼 B2B의 형태가 아닌 B2C 모델로, 환자에게 바로 서비스하는 형태도 있다. 후발주자인, 닥터 온 디맨드(Doctor On Demand)와 같은 스타트업이 대표적이다. 이 회사는 1,400여 명의 의사가 등록되어 미국 46개 주에 서비스를 제공하고 있다. 진료비는 $40인데 별도의 구독료 없이 개인 환자가 (고용주를 통하지 않고) 직접 서비스를 받을 수 있다. 2013년 12월에 시작한 이 회사는 매년 세 자릿수의 성장율을 기록하고 있으며, 2018년 누적 진료횟수 100만 건을 돌파했다.[ref]
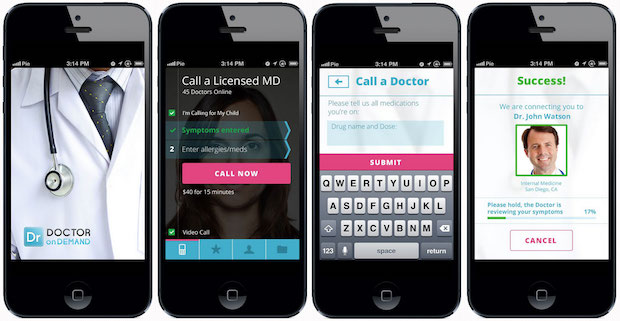 닥터 온 디맨드
닥터 온 디맨드
사실 닥터 온 디맨드의 경우 진료 한 건당 진료비는 텔라닥에 비해서 훨씬 저렴하다. 텔라닥은 2014년 평균 건당 진료비가 $145 정도였다. 즉, 닥터 온 디맨드에 비해 세 배 이상 높은 가격이다. 하지만 두 회사는 공략하려는 시장이 다르다. 닥터 온 디맨드의 경우, 기업 보험에 가입되어 있지 않은 개인 환자들을 대상으로 하는 것으로 보인다. 최근 텔라닥처럼 B2B 시장에도 진출하려는 것으로 보이지만, 아직까지 기업 고객 수는 2016년 기준 400여 개로 텔라닥에는 크게 못 미친다.[ref]
원격진료에는 텔라닥이나 닥터 온 디맨드와 같이 화상 채팅, 전화, 이메일 등을 통한 진료만 있는 것이 아니다. 앞서 설명했듯이 헬스케어 웨어러블 기기와 앱이 발달하면서, 웨어러블이나 스마트폰 가젯의 앱의 기능 중 하나로 원격진료 서비스가 제공되는 경우도 많다.
예를 들어, 스마트폰 케이스 형태로 심전도를 측정하는 얼라이브코어(AliveCor)의 경우, 측정한 심전도 데이터를 앱 내에서 심장 전문의에게 전송하여 유료로 심장 질환에 대한 진단을 원격으로 받을 수 있다. 또한 셀스코프(CellScope)의 스마트폰 검이경의 경우, 스마트폰 카메라에 렌즈를 달고 고막을 동영상으로 촬영하여 의사에게 전송할 수 있다. 필자의 경우에도, 시험 삼아 이 두 기기로 얻은 데이터를 앱을 통해 미국에 있는 의사에게 전송했더니, 몇 시간 지나지 않아 상세한 진단을 받아볼 수 있었다.
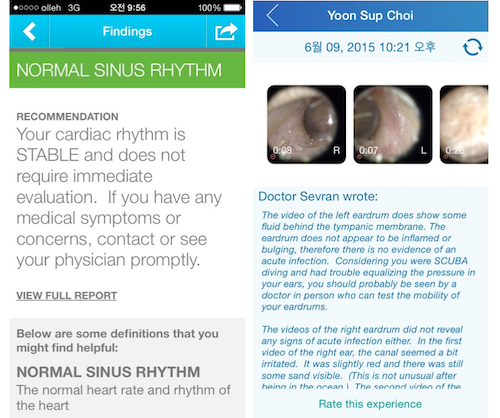 필자의 얼라이브코어와 셀스코프의 원격진료 결과
필자의 얼라이브코어와 셀스코프의 원격진료 결과
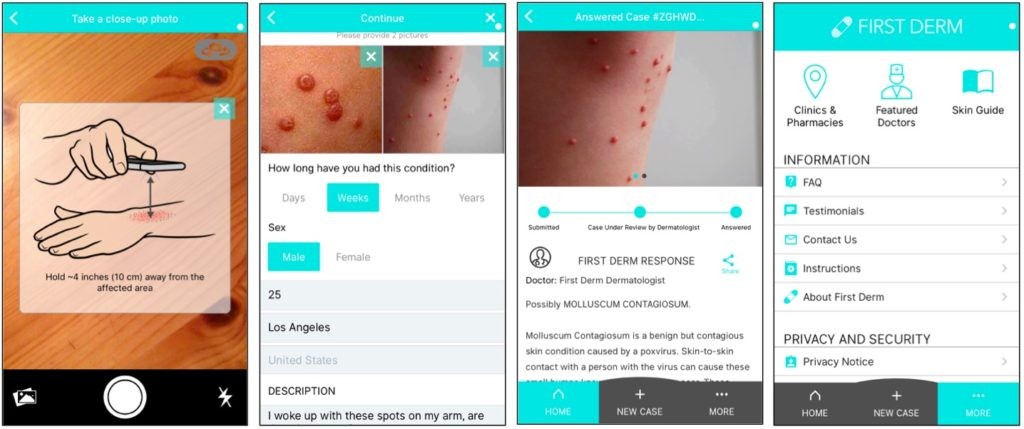
또한 스마트폰의 카메라로 피부를 촬영하고, 이 사진을 애플리케이션을 통해 의사에게 보내어 원격으로 진료를 받는 다양한 서비스가 있다. 이러한 애플리케이션은 스마트폰이 나오자마 생겼을 정도로 그 역사(?)가 오래 되었다.[ref] 예를 들어서, 퍼스트덤(FirstDerm)과 같은 애플리케이션은 환자가 업로드한 사진을 30불 정도에 피부과 전문의가 판독하여 8시간 내에 결과를 알려준다. 지금까지 3만 케이스 이상의 환자의 피부 사진을 원격으로 진료했다고 하며, 환자의 70% 정도는 추가 대면 진료 없이 간단한 치료로 해결할 수 있었다고 한다.[ref]
2차 소견 원격진료
최근 미국에서는 또 다른 형태의 원격진료가 주목을 받고 있다. 바로 2차 소견(second opinion)을 원격으로 받는 서비스다. [ref] 2차 소견은 한 명의 의사에게 진단을 받은 결과가 명확하지 않거나, 희귀한 질환이거나, 위험이 큰 수술, 혹은 고가의 치료를 받을지 결정해야 할 경우에 다른 의사의 소견을 더 들어보는 것을 뜻한다. 국내에서는 2차 소견을 받는 것이 일반적이지는 않지만, 미국에서는 고가의 약제를 사용하거나, 위험이 동반되는 수술 등의 경우에 보험사가 2차 소견을 요구하는 경우도 있다고 한다.
2차 소견을 받음으로써 환자들은 더 정확한 진단이나 새로운 치료 옵션을 갖게 될 수도 있고, 최초에 받은 진단과 치료법에 더 확신을 가질 수도 있다. 기존에는 2차 소견을 받기 위해서도 환자가 병원에 직접 찾아가야 했으나, 하지만 이제는 원격으로 2차 소견을 받아볼 수도 있다. 환자들이 자신의 진료 기록, 영상 의료 데이터, 병리 사진 등을 원격으로 전송하여 의료진의 의견을 듣는 형식이다.
이러한 서비스를 제공하는 모델은 크게 두 가지로 나뉜다. 첫 번째는 기존의 병원들이 이런 서비스를 원격으로 제공하는 것이다. 클리블랜드 클리닉, 메사추세츠 종합 병원(MGH) 등의 유명 병원도 이러한 서비스를 이미 수년 전부터 전 세계를 대상으로 제공하고 있다. 두 번째로 의사들로 이루어진 독립적인 사업체가 이러한 서비스를 제공하는 경우도 있다. 베스트 닥터스(Best Doctors), 세컨드오피니언엑스퍼트(SecondOpinionExpert) 등이 여기에 속한다.
원격 2차 소견의 가치
미국에서는 이러한 2차 소견에 대한 수요가 크게 증가하고 있는 것으로 보인다. 전체 환자 중 20%가 2차 소견을 받아보기를 원하며, 암과 같은 전문의의 2차 소견이 필요한 경우에는 50% 이상의 환자가 원하고 있다고 한다.
월스트리트 저널의 기사에 따르면 메사추세츠 종합 병원은 2007년경부터 이런 서비스를 제공하였는데, 2009년 경만 해도 매년 1,000건 이하였으나, 2014년에는 1만 건으로 5년 만에 의뢰 건수가 많이 늘어났다. [ref] 이 병원은 암, 뇌수술, 심장질환, 정형외과 질환 등에 대하여 $500~$5,000의 가격에 2차 소견을 기업 고객과 전 세계의 개인 환자들에게 제공하고 있다.
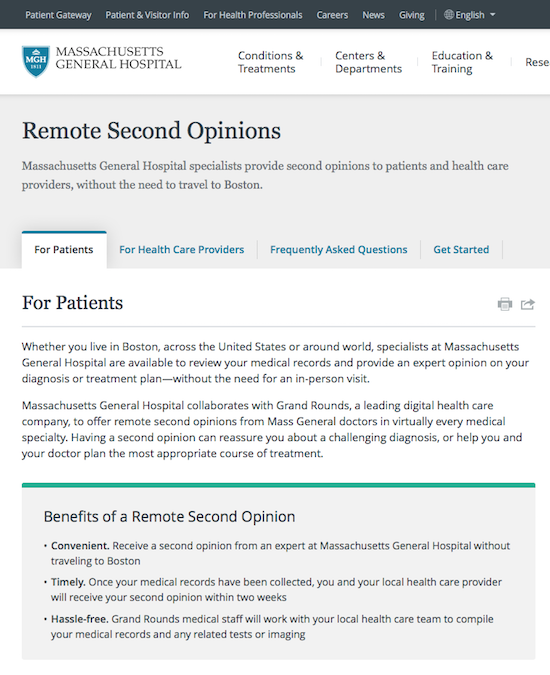
메사추세츠 종합 병원의 원격 2차 소견 서비스
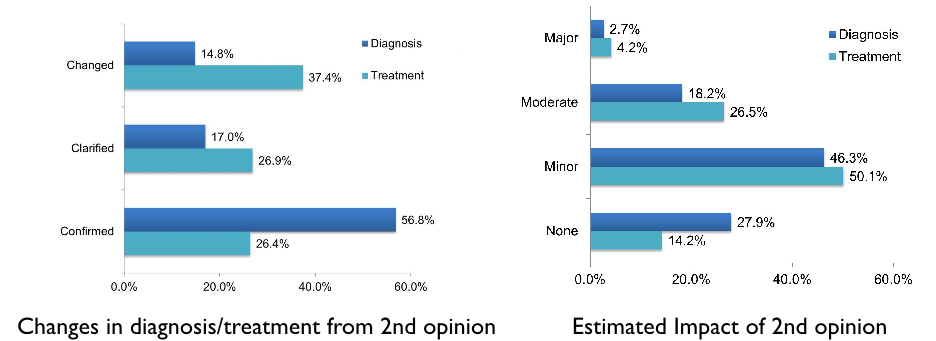
이렇게 환자들이 원격으로 2차 소견을 받음으로써, 상당수의 환자가 새로운 치료 옵션을 갖게 되고, 이에 따라 치료법을 변경하기도 한다. 즉, 환자들이 2차 소견을 받는 것이 치료에 실질적인 영향을 미친다는 것이다. 클리블랜드 클리닉에 따르면 2차 소견 의뢰 중 11% 정도가 1차 소견과 다른 진단을 받으며, 이에 따라 치료법이 약간 바뀌는 경우는 24%, 크게 바뀌는 경우는 16% 정도라고 한다.
2015년에는 원격으로 받은 2차 소견이 환자의 진단과 치료법의 최종 결정에 얼마나 영향을 미치는지에 대한 연구가 발표된 바 있다. 이 연구에 따르면 상당수의 환자가 원격으로 받은 2차 소견이 진단과 치료에 영향을 미쳤다고 답했다.
연구자들은 2011-2012년에 걸쳐 베스트 닥터스(Best Doctors)에서 2차 소견을 받은 6,791개의 사례를 분석했다. 먼저 환자들이 2차 소견을 왜 받았는지를 조사해보았다. 치료법을 결정하는 데 도움을 얻기 위해서가 41.3%로 가장 높았고, 증상이 나아지지 않거나, 명확한 진단을 받지 못했거나, 진단을 이해하지 못했기 때문에 등 진단에 관련된 이유가 34.8%로 그다음이었다.
또한 1차 소견과 같은 진단을 받은 경우는 56.8%였고, 진단이 바뀐 경우는 14.8%였다. 치료법의 경우에는 1차 소견이 유지된 경우가 26.4%로 다소 적었고, 변경된 경우가 37.4%로 꽤 높았다. 이러한 2차 소견의 영향에 대해서는 진단과 치료에 아무런 영향이 없었던 경우는 각각 27.9%, 14.2%밖에 되지 않았고, 나머지에 해당하는 약 70%, 80%의 환자들은 크든 작든 2차 소견에 진단과 치료에 영향을 미쳤다고 답했다.
(계속)
Discover more from 최윤섭의 디지털 헬스케어
Subscribe to get the latest posts sent to your email.